Akuttveileder i pediatri
10. Nefrologi og urologi
10.1 Urinveisinfeksjon
Sist faglig oppdatert: 22.08.2024
Claus Klingenberg, Henrik Døllner, Per Kristian Knudsen, Ann Christin Gjerstad og Anna Bjerre
Bakgrunn
Definisjoner
- Øvre UVI (febril UVI) = akutt pyelonefritt
- Nedre UVI (afebril UVI) = akutt cystitt
Epidemiologi
UVI er svært vanlig i barnealderen. I første 6–12 levemåneder er gutter hyppigere affisert enn jenter. I småbarnsalderen er UVI vanligere hos jenter, men vanligere med nedre UVI’er.
Disponerende faktorer
- Nyre-/urinveismisdannelser. Spesielt hos de yngste barna (gutter > jenter).
- Blæredysfunksjon (yngre og eldre barn). Inkluderer nevrogen blære samt ”funksjonelle” plager med ufullstendig blæretømming, sjelden vannlating og forstoppelse.
Mikrobiologi
- E. coli er i de fleste studier den hyppigste påviste bakterie (~60–90 %).
- Non-E. coli bakterier: Enterokokker, S. saprophyticus, proteus («steindanner»), klebsiella, enterobacter, pseudomonas og en rekke andre bakterier kan også forsårsake UVI
- Ved non-E. coli UVI er det noe større sannsynlighet for å påvise disponerende faktorer, inkl. vesikoureteral refluks (VUR).
- Resistensforhold E. coli (NORM 2022): Ampicillin/amoksicillin (~33 %), Trimetoprim/trimetoprim-sulfa (~20–22 %), mecillinam (~4–5 %), amoksicillin-klavulansyre (~4–5 %) gentamicin (~5 %), cefaleksin (6 %), nitrofurantoin (~0,5 %), cefotaksim (~4 %).
- Hvis E. coli er resistent mot trimetoprim-sulfa vil 4/5 stammer også være resistent mot ampicillin/amoksicillin.
- Hos barn er forekomsten av resistens mot trimetoprim og trimetoprim-sulfa noe høyere enn hos voksne, som utgjør de fleste i NORM-analysen.
Prognose
- Øvre UVI: Tidligere trodde man at disse kunne gi ”arr/skade” på nyrene og var derfor aggressiv i diagnostikk/utredning. Senere studier gir holdepunkter for at medfødte nyre-/urinveismisdannelser er årsaken til de fleste nyreparenkymforandringer og at UVI sjelden gir permanent nyreskade. Graden av medfødte misdannelser/dysplasi er viktigst med tanke på nyrefunksjon på lang sikt.
- Nedre UVI’er gir ikke nyreskade, men de er plagsomme og skal av den grunn også behandles og vurderes (hos fastlege eller barnelege) ved gjentatte episoder.
Symptomer og funn
Øvre UVI/akutt pyelonefritt
- Temperatur oftest > 38,5 °C. NB. Feber kan mangle hos spedbarn.
- Spedbarn: Symptomer på sepsis, utilpasshet, dårlig trivsel/vekst, oppkast, irritabilitet.
- Feber uten fokus. Mage- og/eller flankesmerter (sjeldent før > 4–5 år). Sjelden dysuri.
Nedre UVI/akutt cystitt
- Hos småbarn ukarakteristiske symptomer.
- Hos noe eldre barn smertefull og hyppig vannlating, inkontinens, vond lukt av urin og ev. diffuse magesmerter. Vanligvis ikke feber.
NB: Ved dysuri må sår og vulvovaginitter utelukkes.
Diagnostikk og utredning
Klinisk undersøkelse
Hos alle barn med feber uten annet fokus må UVI mistenkes. Barn som er høyfebrile/medtatt vurderes slik som anbefalt i avsnitt om sepsis. Ellers vanlig klinisk undersøkelse. inkl. undersøkelse av urogenitalområdet med tanke på sår, meatus-stenose og sammenvoksing av labia minora.
Urinprøvetaking
Barn > 2–3 år klarer vanligvis å tisse på et rent glass/bolle; tilstreb da midtstrømsprøve.
For yngre barn (< 2–3 år) som ikke kan kontrollere egen miksjon er det utfordrende, og man har 4 forskjellige metoder.
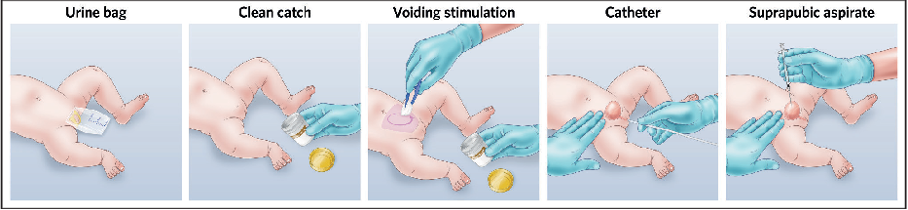
- Poseurinprøve: Brukes mye, men vil ofte være forurenset (bakterier). Hvis stiks fra en poseurinprøve er negativ på hvite og nitritt anses det som pålitelig; altså høy negativ prediktiv verdi. Utslag på stiks (spes. 1–2+ på hvite) kan være forurensing. Hvis det er et positivt dyrkningssvar fra en poseurinprøve må man alltid også vurdere svar på stiks/mikroskopi. Før ev. oppstart antibiotika bør det helst tas to poseurinprøver hvis dette er eneste prøvemetode.
- ”Clean catch”: Ha et glass tilgjengelig når man tar av bleien, mange tisser da spontant når de våkner. Ev. kan man ha barnet nakent på stellebord og et samlebeger tilgjengelig og vente på at barnet tisser. Noen prøver å stimulere miksjon med forsiktig tromming eller ved at man strykes en fuktet tufter (Quick-Wee method) over blæren.
- Kateterprøve: Anbefales brukt, spesielt på sykehus av personell med kompetanse. Spesielt greit hos jenter.
- Suprapubisk blærepunksjon (helst ultralydveiledet): Gir minst risiko for forurensing, men kortvarig ubehag/smerter. Bruk lokalbedøvelsekrem først. Gjøres gjerne 20–30 min etter at barnet har drukket/ammet.
Hos små barn med feber der man påviser/har et annet klart fokus for infeksjon (oftest luftveier) er det sjelden samtidig UVI. I de tilfellene behøver man ikke ta urinprøve ved første gangs vurdering.
Urinanalyser
- Urin stiks: Ved spørsmål om UVI vurderes leukocytt-esterase test (”hvite”) og nitritt. Positivt utslag på hvite (≥ 1+) er sensitivt for UVI, men en del falske positive (dvs. pyuri av andre årsaker). Utslag på hvite ≥ 3+ gir sterkere mistanke om UVI. I noen sjeldne tilfeller ses UVI uten pyuri. Positiv nitritt-test ses hos kun 50 % av barn med UVI (lav sensitivitet), men det er få falsk positive og således høy spesifisitet. En stiks som ikke viser utslag på hvite eller nitritt har svært høy negativ prediktiv verdi med tanke på UVI, og gjør at man ikke behøver å sende urin til dyrkning med mindre man har et barn med en mistenkt alvorlig bakteriell infeksjon uten fokus og med kort sykehistorie. Utslag på blod/protein kan forekomme ved feber, men er uspesifikt for UVI og bør ikke tillegges stor betydning.
- Urin mikroskopi: Krever erfaring og er i en del land helt erstattet av stiks-analyse. Kan være et supplement til stiks. Se etter leukocytter, sylindre og bakterier.
- Urin dyrkning: Prøven bør sendes raskt til analyse eller ev. kjøles ned før transport. Skriv prøvemetode på mikrobiologisk remisse. Bakteriuri defineres som > 1000 CFU/ml, men spedbarn kan ha et lavere antall pga. kort «blæretid». Vekst av mer enn en type bakterier skyldes oftest forurensing. Dyrkningssvar må tolkes sammen med funn på stiks og ev. mikroskopi, og det kliniske bildet.
Blodprøver
- Medtatt pasient: Hb, hvite m/diff, trombocytter, CRP, kreatinin, Na, K, syre-base status og blodkultur
- Mindre syk, men febril pasient: Begrenset behov for blodprøver. Ev. kontrollere CRP 12–24 timer etter symptomdebut. En øvre UVI har oftest forhøyet CRP.
- Ved afebril UVI: Ikke behov for blodprøver
Billedtaking
Se under oppfølging.
Behandling og oppfølging
Ved svært medtatt pasient: Stabiliser hemodynamikk, gi væske intravenøst som ved sepsis. Antibiotikabehandling skal ikke startes før adekvat dyrkningsprøve er sikret.
Antibiotikabehandling ved øvre UVI/akutt pyelonefritt
- Behandlingslengde: Tradisjonelt har 10 (7–14) dager vært anbefalt. Ved ukompliserte tilfeller med rask og god behandlingsrespons (innen 2 døgn etter oppstart behandling) vil 7 dagers behandlingsvarighet vanligvis være tilstrekkelig.
- Intravenøs (i.v.) behandling anbefales initialt til barn < 2 md., til svært medtatte pasienter, ved kvalme/oppkast og/eller kjent alvorlig nyre-urinveismisdannelse.
Empirisk antibiotika i.v.
- Førstevalg: Ampicillin 50 mg/kg x 3 + gentamicin 7 mg/kg x 1. Dekker Gram-negative og enterokokker.
- Alternativ: Cefotaksim 50 mg/kg x 3–4. Dekker Gram-negative, men ikke enterokokker.
Behandlingen justeres når dyrkningssvar og resistensmønster foreligger. Ved god behandlingsrespons, klinisk stabil tilstand og fravær av bakteriemi, kan man skifte til peroral (p.o.) antibiotika etter 2–4 døgn.
P.o. behandling kan brukes til alle andre barn som ikke anbefales i.v. Det er antagelig like effektivt som i.v. behandling hvis man får gitt effektive antibiotika (obs resistens!).
Empirisk antibiotika p.o. (tabletter eller mikstur)
- Amoksicillin-klavulansyre tabletter eller mikstur: 20 mg/kg x 3 (Maksdoser per døgn: Amoksicillin 6000 mg, klavulansyre 375 mg)
- Cefaleksin tabletter eller mikstur: 25 mg/kg x 3.
- Pivmecillinam tabletter: 15 mg/kg x 3. Tabletter kan deles og ev. knuses og strøs på mat (obs. vond smak).
I rapporter fra Mikrobiologiske laboratorier kategoriseres villtypen av E. coli som «I- Følsom, økt eksponering» ved testing mot amoksicillin-klavulansyre, og aldri som S. Økt eksponering oppnås ved oppkonsentrering i urinveier samt relativt høye doser. Ved god behandlingsrespons er det ingen grunn til å skifte antibiotika.
Vi anbefaler ikke trimetoprim-sulfa (TMS) eller amoksicillin som empirisk behandling pga. høy resistens blant E. coli. Hvis det imidlertid påvises følsom mikrobe er dette gode alternativ. Spesielt anbefales TMS av mange pga. god vevspenetrasjon, fordi det kan gis kun to ganger daglig og fordi smaken på miksturen er akseptabel.
Alternative antibiotika ved kjent følsomhetsmønster:
- TMS-mikstur (8/40 mg/ml): 0,5 ml/kg x 2.
- TMS-tabletter (80/400 mg): 6–12 år 1 tbl. x 2, > 12 år 2 tbl. x 2.
- Amoksicillin: 20 mg/kg x 3 (Vekt > 40 kg: 500–1000 mg x 3).
Antibiotikabehandling ved nedre UVI/akutt cystitt
Behandlingsvarighet 3–5 døgn ved ukomplisert forløp. Lengre behandlingstid kan være nødvendig ved komplisert forløp.
Empirisk antibiotika p.o. (tabletter eller mikstur)
- Nitrofurantoin tabletter: 1,5 mg/kg x 2. Tabletter kan knuses og strøs på mat eller løses i litt vann (obs. vond smak).
- Pivmecillinam tabletter: 7,5 mg/kg x 3. Tabletter kan deles og ev. knuses og strøs på mat (obs. vond smak).
- Amoksicillin-klavulansyre tabletter eller mikstur: 10–15 mg/kg x 3.
Ved påvist følsomhet for trimetoprim: Tablett eller mikstur: 3 mg/kg x 2.
Videre utredning og oppfølging
Hensikten med utredning er å lete etter disponerende årsaker som kan modifiseres slik at man kan forhindre eller redusere kortsiktige plager/komplikasjoner (gjentatte UVI’er og urinlekkasje-/inkontinens) og langsiktige komplikasjoner (redusert nyrefunksjon, hypertensjon, svangerskapskomplikasjoner).
Betydningen av UVI alene som årsak til langsiktige komplikasjoner har tidligere trolig vært overvurdert.
Utredningens omfang avhenger av alder og om det foreligger en UVI som gir økt risiko for å finne underliggende patologi:
- Lav alder (< 6 måneder) ved debut, septisk forløp, dårlig/ingen effekt av innsatt behandling innen 48 timer, patologiske funn ved prenatal UL, residiverende pyelonefritter, uvanlig mikrobe (non-E. coli), uvanlig presentasjon (eldre gutter), hereditet for vesikoureteral refluks (VUR), forhøyet kreatinin og blodtrykk.
Hos barn > 3–4 år med UVI er det viktigste forebyggende tiltak å oppdage og ev. behandle forstoppelse og/eller uheldige tissevaner.
Aktuelle undersøkelser
- Ultralyd (UL) av nyrer/urinveier: Medfører liten belastning for barnet (ingen stråler), men er avhengig av undersøker. UL er førstevalg som undersøkelse ved alvorlige og/eller gjentatte febrile UVI'er. Med patologi på UL menes dilatasjon av nyrebekken, calyces og/eller ureteres, stor blære eller dysplastiske nyrer. Tidspunkt for når UL skal utføres er avhengig av klinisk presentasjon og debutalder. Hos barn < 3 år som er klinisk medtatt og innlegges med en febril UVI anbefales vanligvis å gjøre en UL av nyre/urinveier under innleggelsen (f.eks. innen 1–3 dager). Hos barn som er eldre individualiseres tidspunkt ut i fra alvorlighet/hyppighet, og man kan hos mange bestille UL elektivt innen 3 md.
- Miksjonsurethracystografi (MUCG): Det anbefales en restriktiv bruk av MUCG da betydningen av å påvise VUR er usikker, undersøkelsen er plagsom og den medfører strålebelastning. Ved gjentatte febrile UVI’er hos barn der man ikke finner andre disponerende årsaker kan man vurdere om det er indikasjon for MUCG, spesielt hvis det er patologi på UL. Man har tidligere hatt en mere liberal praksis for MUCG hos de yngste barna med debut av UVI før 3–6 md. alder. Studier tyder imidlertid på at ved funn av E. coli UVI og en normal UL av nyrene er det liten sannsynlighet for en dilatert/høygradig VUR også hos så små barn; hos disse behøver man derfor ikke rutinemessig MUCG etter førstegangs UVI. Hos barn < 3–6 mnd med non-E. coli UVI og/eller unormal UL bør man fortsatt vurdere å gjøre MUCG etter førstegangs UVI.
- DMSA-scintigrafi: Kan påvise arr/parenkymdefekter/dysplasi, men små uni-/bilaterale arr har uklar prognostisk betydning. Medfører strålebelastning, venflon og ev. lett sedasjon. Hvis ultralyd er normal og det ikke foreligger tegn på nyreskade (proteinuri, hypertensjon) vil DMSA ha uklar nytteverdi i oppfølgingen. Vi anbefaler ikke rutinemessig DMSA scintigrafi som oppfølging ved UVI. I utvalgte tilfeller kan det vurderes, som f.eks. ved uklart fokus og der UVI kan være et alternativ. Man kan da ev. påvise opptaksdefekter som tegn på akutte parenkymforandringer.
- Andre radiologiske eller nukleærmedisinske undersøkelser: Sjelden aktuelt. Diskuteres individuelt med erfaren barnelege, barnekirurg og/eller barneradiolog.
- Urodynamikk: Ved UVI hos barn ≥ 3–4 års alder (både førstegangs og residiverende) må man tenke på om det foreligger forstoppelse og/eller blæredysfunksjon. Utredning med god anamnese, miksjonslister, klinisk undersøkelse og ev. flowmetri/blærescanning.
Antibiotika-profylakse: Ikke indisert kun pga UVI. Se avsnitt om VUR.
Litteratur
- ‘t Hoe L, et al. Update of the EAU/ESPU guidelines on urinary tract infections in children. J Pediatr Urol 2021; 17: 200-7.
- Kaufman J, et al. Urinary tract infections in children: an overview of diagnosis and management. BMJ Paediatr Open 2019; 3: e000487.
- Pauchard J-Y, et al. Avoidance of voiding cystourethrography in infants younger than 3 months with Escherichia coli urinary tract infection and normal renal ultrasound. Arch Dis Child 2017; 102: 804–8.
- Hikmat S, et al. Short intravenous antibiotic courses for urinary infections in young infants: a systematic review. Pediatrics 2022; 149: e2021052466.
- Bryce A, et al. Global prevalence of antibiotic resistance in paediatric urinary tract infections caused by Escherichia coli and association with routine use of antibiotics in primary care: systematic review and meta-analysis. BMJ 2016; 352: i939.
- Salomonsson P, et al. Best oral empirical treatment for pyelonephritis in children: Do we need to differentiate between age and gender? Infectious Diseases, 48: 10, 721-5.
- UpToDate, last updated May 2024. https://www.uptodate.com/contents/urinary-tract-infections-in-infants-older-than-one-month-and-children-less-than-two-years-acute-management-imaging-and-prognosis
- Clinical Practice Guideline, Royal Children’s Hospital, Melbourne. Last updated July, 2019. https://www.rch.org.au/clinicalguide/guideline_index/Urinary_Tract_Infection_Guideline/
- Ammenti A, et al. Updated Italian recommendations for the diagnosis, treatment and follow‐up of the first febrile urinary tract infection in young children. Acta Paediatr 2020; 109: 237-47.
- Montini G, et al. Short Oral Antibiotic Therapy for Pediatric Febrile Urinary Tract Infections: A Randomized Trial. Pediatrics. 2024; 153: e202306259.
- Thaulow CM, et al. Antibiotikaresistens ved urinveisinfeksjon hos barn i Norge. Tidsskr Nor Legeforen 2021; 141 (10).
- Tanti DC, et al. Challenging Dogma in the Treatment of Childhood Infections Oral Antibiotics and Shorter Durations. Pediatr Infect Dis J. 2024 Apr 2. doi: 10.1097/INF.0000000000004343
- Kaufman J, et al. Faster clean catch urine collection (Quick-Wee method) from infants: randomised controlled trial. BMJ 2017; 357: j1341.
- Kaufman J, et al. Urine sample collection from young pre-continent children: common methods and the new Quick-Wee technique. Br J Gen Pract 2019 Dec 26; 70(690): 42-3.
Tidligere versjoner
Versjon 1998: Hans-Jacob Bangstad, Anna Bjerre, Hans Olav Fjærli
Revidert versjon 2006: Anna Bjerre, Hans-Jacob Bangstad, Lars Krogvold, Karin Tylleskär, Damien Brackman, Claus Klingenberg, Henrik Døllner
Revidert versjon 2013: Claus Klingenberg, Henrik Døllner, Anna Bjerre
Revidert versjon 2020: Claus Klingenberg, Henrik Døllner, Anna Bjerre










