Akuttveileder i pediatri
8. Kardiologi
8.2 Akutt hjertesvikt
Sist faglig oppdatert: 10.03.2023
Kathrin Angeles, Jakob Klcovansky, Siri Ann Nyrnes, Thomas Möller og Henrik Holmstrøm
Bakgrunn
Definisjon: Hjertesvikt er en tilstand hvor hjertet ikke klarer å tilfredsstille kroppens behov og defineres i dag som et syndrom med kliniske, hemodynamiske og nevrohumorale karakteristika. Årsakene er meget varierende.
For en detaljert gjennomgang av årsaker henvises til Hjertesvikt i Generell Veileder. Kort oppsummert kan hjertesvikt deles inn i tre kategorier:
- Ventrikkeldysfunksjon («pumpesvikt», redusert slagvolum)
- Normalstrukturert hjerte
- f.eks. kardiomyopati (genetisk, medikament utløst), myokarditt (enterovirus), myokard iskemi (f.eks. ALCAPA), arytmi, sepsis, etc.
- Medfødt hjertefeil:
- f.eks. i en postoperativ fase etter hjertekirurgi, ved dekompensasjon etter langvarig trykbelastning, ved en systemisk høyre ventrikkel ved univentrikulære hjertefeil, etc.
- Normalstrukturert hjerte
- Volumbelastning (stort slagvolum)
- Kardiell årsak:
- Venstre til høyre shunt (f.eks. VSD, PDA; AVSD), eller ved stor klaffelekkasje
- Ikke-kardiell årsak:
- Nyresvikt (volumbelastning), AV-fistler, anemi
- Kardiell årsak:
- Trykkbelastning
- Kardiell årsak:
- Kritiske klaffestenoser, koarktasjon
- Ikke-kardiell årsak:
- Systemisk hypertensjon
- Kardiell årsak:
Symptomer og funn
Kompletterende anamnese
- Hereditet for hjertesykdom (ev. genetisk), plutselig død i familien
- Infeksjonsanamnese (f.eks. viral ØLI, gastroenteritt, etc.)
Symptomer
- Vekststagnasjon/spisevansker
- Økt respirasjonsfrekvens, tungpust
- Redusert yteevne
- Økt tendens til luftveisinfeksjoner
- Svetting/klam hud (særlig hos spedbarn under måltider)
- Redusert diurese (tørre bleier)
- NB: Kvalme, oppkast og gastrointestinale symptomer er meget vanlig hos barn i alle aldersgrupper med sviktsymptomer.
Klinisk undersøkelse
- Allmenntilstand, bevissthet
- Hudforandringer (endokarditt, virus, revmatisk sykdom)
- Hjerte (bilyd, galopprytme)
- Perifere pulser (styrke)
- Respirasjon (frekvens, respirasjonsarbeid)
- Forstørret lever og ev. milt
Symptomer henger sammen med enten
- Lavt minuttvolum/dårlig vevsperfusjon eller
- Stuvning/høye fylningstrykk
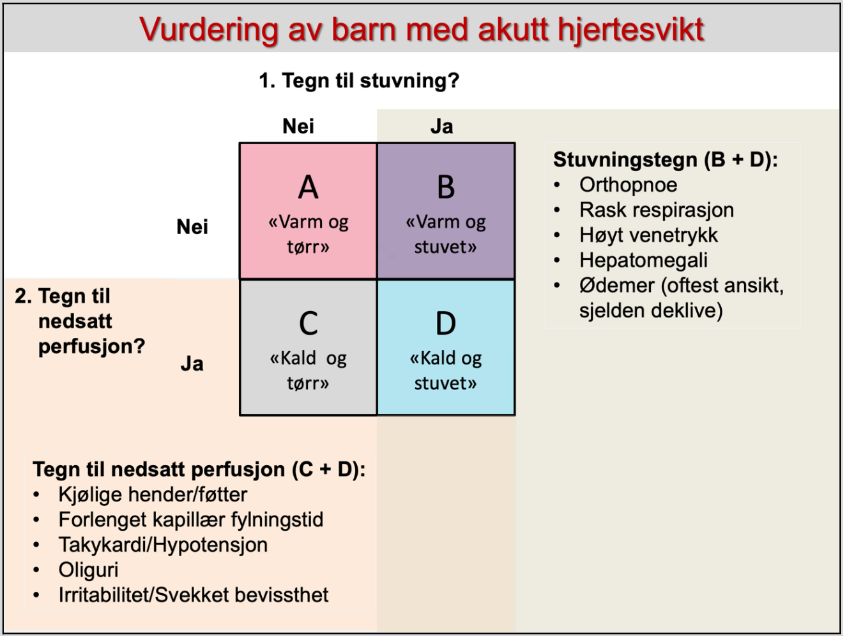
Figur 1: (etter Kantor et al. 2013, egen oversettelse). Disse fire forenklede kliniske presentasjonene kan knyttes til typiske patofysiologiske situasjoner i klinisk praksis

Figur 2: Kliniske settinger og relaterte hjertesviktbilde
Diagnostikk og utredning
Ekkokardiografi
- Helt avgjørende for kausal diagnostikk og behandling. Hvis ikke en barnelege med ekkokompetanse er tilgjengelig bør en voksenkardiolog spørres om råd særlig hvis det er mistanke om hjertesvikt pga. myokardsykdom.
Rtg. thorax
- Forstørret hjerte og økte lungekartegninger, ev. pleuravæske ved stuvningssvikt
Blodprøver
- ProBNP, lever- og nyreparameter, elektrolytter, syre/base
- NB! Ikke kompenser hyponatremi! Den vil gå tilbake ved diuretisk behandling og redusert nevrohumoral aktivering.
EKG
- Gir lite informasjon om svikt, men kan ha diagnostisk betydning, særlig ved arytmirelatert hjertesvikt.
Hjertekateterisering:
- Ikke indisert som akuttutredning
- Kan være indisert i utvalgte tilfeller ved usikker diagnose, som preoperativ utredning og/eller ved mulighet for intervensjonell behandling.
Differensialdiagnoser
- Annen organsvikt (lever- eller nyre-), sepsis, pneumothorax, tamponade, astma, pneumoni, intoksikasjon, ketoacidose, idiopatisk pulmonal hypertensjon etc.
Behandling og oppfølging
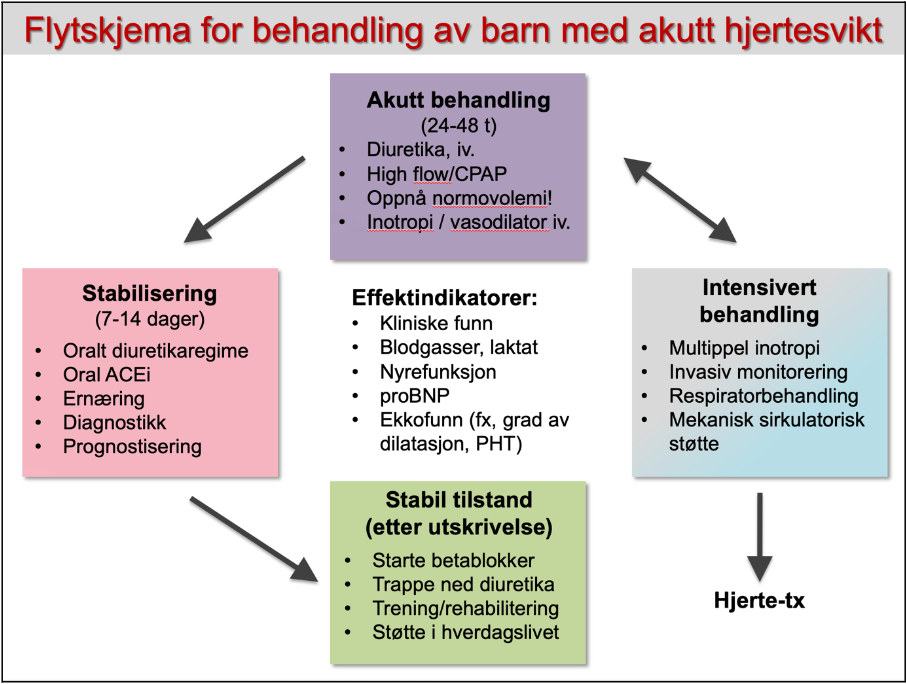
Figur 3: Flytskjema for behandling av akutt dekompensert hjertesvikt i stadier (etter Kantor et al. 2013, egen oversettelse)
AKUTTBEHANDLING
Be om hjelp! Det er viktig å være flere tilstede! En person noterer tidspunkt for observasjoner, ordinasjoner og tiltak.
- Gi oksygen (men minimer tilførselen hos barn med nonrestriktiv ve-hø-shunt etter akutt fase). Ev. ventilering med maske/bag
- Vurder non-invasiv respirasjonstøtte (high-flow/CPAP) 🡪 avlaster respirasjonsarbeidet, reduserer graden av lungestuvning
- Ev. intubasjon skal utføres av den mest erfarne tilstede. Medfører stor risiko for sirkulasjonskollaps ved dekompensert hjertesvikt.
- I.v. tilgang, (navlevene hos nyfødt), ev. intraossøs tilgang. Tar blodprøve fra veneflon dersom mulig.
Videre akuttbehandling:
Prostagladin E1- infusjon: Hos barn < 6 uker såfremt ikke ductusavhengig hjertefeil er avkreftet
- Prostivas 5–20 ng/kg/min
Ved mistanke om hypovolemi, gi væskestøt. (NB! Vurder effekt! Ikke gi ukritisk.):
- NaCl 9 mg/ml: i.v. 10ml/kg
Diuretika: Reduserer venetrykk og korrigerer væskeretensjon. Enteralt opptak er oftest redusert og diuretika bør i denne fasen gis intravenøst.
- Furosemid i.v. 1 (–2) mg/kg/dose
Acidoseutvikling er et uttrykk for truende sirkulasjonskollaps og tilsier intensiv monitorering og- behandling. Korreksjon: Avtal ev. behandling med buffer med barneanestesi.
- Na-bikarbonat (0,5 mmol/ml) 2,5 ml/kg over 5–10 min
Ta tidligst mulig kontakt med OUS (barnekardiolog/neonatolog/barneintensiv) med tanke på aktuelle tiltak og forberedelser for ev. transport
INTENSIVERT BEHANDLING
Hvis overstående behandling ikke gir tilstrekkelig effekt er det aktuelt å starte med vasoaktiv behandling som er en høyspesialisert oppgave. Ved manglende eller utilfredsstillende effekt av initiale tiltak og behov for vasoaktiv støtt (og senest da!) bør pasienten diskuteres med Oslo Universitetssykehus mtp. beredskap for intubering, transport og mekanisk sirkulasjonsstøtte.
- Adrenalin: Gir positiv inotropi (økt myokardkontraktilitet) og vasokonstriksjon. NB! Høye doser øker O2-forbruk og kan forverre laktatacidose.
- Adrenalin i.v. 0,01–0,2 mikrogram/kg/min
- Milrinon: Gir inotropi og vasodilatasjon i både lunge- og systemkretsløp som fører til pre- og afterloadreduksjon. NB! Kan gi hypotensjon og brukes oftest sammen med Adrenalin i akuttfasen. Man starter direkte med infusjon i vedlikeholdsdose (ingen bolus).
- Milrinon i.v. 0,5 mikrogram/kg/min (0,25–0,75 mikrogram/kg/min, avhengig av respons)
STABILISERENDE MEDIKAMENTELL BEHANDLING
Etter initial stabilisering med overstående medikamenter er målet å øke cardiac output og organperfusjon, redusere væskeretensjon og minimere stress og oksygenbehov.
Diuretika:
- Furosemid start i.v. i akuttfasen pga. redusert enteralt opptak. Overgang til p.o.-dosering ved positiv utvikling (vekttap, fall i proBNP).
- Furosemid p.o. 1–4 mg/kg/døgn i 2–4 doser
- Spironolakton startes etter akuttfasen for å stimulere diurese samt behandle neuroendokrin aktivering.
- Spironolakton p.o. 1–2 mg/kg/døgn i 2 doser
- Hydroklortiazid kan vurderes i tillegg ved utilstrekkelig diuretisk effekt eller som et alternativ til Furosemid for langtidsbehandling.
- Hydroklortiazid p.o. 0,5–2 mg/kg/døgn i 1–2 doser
ACE hemmer:
- Kaptopril reduserer perifer motstand og afterload, motvirker nevrohumoral aktivering. NB! Vær forsiktig med ACE-hemmere ved nedsatt nyrefunksjon og før 6 ukers alder pga. fare for nyresvikt, særlig ved samtidig behandling med Spironolakton.
- Kaptopril p.o. startdose 0,1 mg/kg x 3, deretter opptrapping til måldose 1 mg/kg x 3
- Enalapril foretrekkes hos barn som kan ta tabletter
- Enalapril p.o. startdose 0,05–0,1 mg/kg x 2, deretter opptrapping til måldose 0,2–0,3 mg/kg x 2
Betablokker:
Har ingen plass i akuttbehandling av hjertesvikt og er kun indisert ved takykardi-utløste tilfeller (se Akutte takyarytmier). Oppstart av betablokker er forbeholdt hjertesviktbehandling i et stabilt kompensert stadium etter akuttfasen.
ANDRE TILTAK
- Overvåking: Arterietrykk, oksygenmetning, hjertefrekvens og timediurese, helst også sentralt venetrykk. Initialt hyppig kontroll av blodgasser (for vurdering av elektrolytter, laktat og glukose). Stabile barn uten acidose og uten behov for inotropi kan monitoreres på sengepost; PEVS x 3/vakt, væskeregnskap, daglig vekt, regelmessige blodprøver.
- Antibiotika: Gis etter at blodkultur er tatt dersom CRP-stigning /sannsynlig sepsis.
- Ernæring: Nasogastrisk sonde hos de minste minsker O2-forbruk og gir bedre kontroll over væsketilførsel.
| Forkortelser | Forklaring |
| ACEi | ACE inhibitor |
| ALCAPA | Anomalous left coronary artery from pulmonary artery |
| AoS | Aortastenose |
| AVSD | Atrioventrikulær septumdefekt |
| CoA | Koarktasjon (coarctatio aortae) |
| DCM | Dilatert kardiomyopati |
| EF | Ejeksjonsfraksjon |
| HV | Høyre ventrikkel |
| PDA | Patent ductus arteriosus |
| PHT | Pulmonal hypertensjon |
| SVT | Supraventrikulær takykardi |
| TX | Transplantasjon |
| VV | Venstre ventrikkel |
| VSD | Ventrikkelseptumdefekt |
Litteratur
- Del Castillo S, et al. Update on pediatric heart failure: Curr Opin Pediatr. 2019; 31: 598-603
- Kantor PF, et al. Presentation, diagnosis and medical management of heart failure in children: Canadian Cardiovascular Society guidelines. Can J Cardiol. 2013;29: 1535-1552
- Kirk R et al. International Society for Heart and Lung Transplantation: Guidelines for the management of pediatric heart failure. J Heart Lung Transplant 2014; 33: 888-909.
- www.uptodate.com.
- Pathophysiology and classification of shock in children
- Initial management of shock in children
Publisert 1998: Henrik Holmstrøm, Svein J. Sørland, Inger Elisabeth Silberg
Justert versjon 2006: Henrik Holmstrøm
Revidert versjon 2013: Thomas Möller, Henrik Holmstrøm










