Generell veileder i pediatri
9. Hematologi og onkologi
9.14 Forebygging og behandling av kvalme og oppkast under kreftbehandling
Sist faglig oppdatert: 29.06.2023
Mathias Buaas Austli, Maria Winther Gunnes, Charlotte Olsen, Anne Gro Rognlien, Kajsa Rinstad, Ann-Cecilie Mørk og Ulrikke Bakke Fors
Introduksjon
Kvalme og oppkast er en vanlig bivirkning av kreftbehandling. Det kan oppstå både ved stråleterapi, i etterkant av kirurgi og i sammenheng med medikamentell kreftbehandling. Spesielt cytostatikaindusert kvalme og oppkast oppleves som plagsomt, mens immunterapi gir mindre av disse bivirkningene.
Cytostatikaindusert og stråleindusert kvalme og oppkast omtales i dette kapittelet.
Cytostatikaindusert kvalme og oppkast
Generelle tiltak
Det er vist at forebygging av kvalme og oppkast er mer effektivt enn å behandle symptomer når de oppstår. Kvalmelindring skal vurderes før hver cytostatika kur.
- Antiemetisk regime velges ut fra emetogent potensiale av cytostatika, pasientfaktorer og bakenforliggende risikofaktorer.
- Informér pasient om at kvalme og oppkast kan opptre, og at det vil bli gitt kvalmelindrende medikamenter i forkant av kur.
- Ikke snakk mer enn nødvendig om kvalme.
- Det er viktig at pasienten er godt hydrert.
- La barnet spise det de har lyst på. Kald mat, tørre matvarer og salte matvarer kan være gode alternativer ved kvalme og oppkast. Unngå favorittmat.
- Vurdèr reduksjon av sondemat dersom tidligere utfordring med kvalme under kur, total ernæringssituasjon må vurderes fortløpende.
- Sørg for god utlufting av pasientrom, og fjern sterke lukter (f.eks tømme søppelbøtte)
- Kvalmestillende regime må tilpasses til hver enkelt pasient.
- Dokumenter valg og effekt av kvalmestillende i pasientjournal, og eventuell plan for endret kvalmeregime ved neste kur.
Distinkte typer av cytostatikaindusert kvalme og oppkast
Akutt kvalme/oppkast: Oppstår 0–24 timer etter oppstart av cytostatika behandling.
- Start antiemetisk profylakse i god tid før administrering av cytostatika.
- Perorale legemidler 1–2 timer før kurstart.
- Intravenøse legemidler 30–60 minutter før kurstart.
- Kvalmestillende regime gis til og med dagen etter avsluttet emetogen cytostatika. Det kan være nødvendig å forlenge dette regimet (spesielt ved fare for forsinket kvalme).
- Uttalt kvalme eller oppkast ved tidligere kur tilsier intensivert kvalmestillende behandling ved neste tilsvarende kur.
Forsinket kvalme/oppkast: Oppstår mer enn 24 timer etter avsluttet cytostatika behandling.
- Cytostatika som typisk er forbundet med forsinket kvalme/oppkast er platinumforbindelser (cisplatin og karboplatin), melfalan og kombinasjoner med antracyklin og syklofosfamid.
- God behandling av akutt kvalme reduserer risiko for forsinket kvalme. Se tabell 3 for omtale av kvalmestillende legemidler som dekker forsinket kvalme. Ofte inkluderer dette NK-1 antagonister og/eller deksametason.
- Ved fare for forsinket kvalme bør kvalmestillende regime forlenges til 3–5 dager etter avsluttet kur.
Betinget kvalme: Oppstår før oppstart av cytostatikabehandling.
- Betinget kvalme er en tillært respons hos enkelte pasienter som oppstår før oppstart av ny kur. Kvalme utløses av ulike sansestimuli som for eksempel lukt av sykehus, synet av cytostatika eller kognitive funksjoner/minner. Det er få studier på betinget kvalme hos barn, men erfaringen er at det oppleves oftest hos ungdom og unge voksne.
- God behandling av akutt og/eller forsinket kvalme er viktigste tiltak. Benzodiazepiner som angstdempende medikamenter kan forsøkes før og under kur (Se tabell 3).
- Ikke-medikamentelle tiltak som avledningsmetoder, hypnose og andre tilpasninger kan være effektive.
Gjennombruddskvalme/oppkast: Kvalme og oppkast som oppstår på tross av kvalmelindring
- Vurder konvertering til intravenøs administrering (F.eks ved ondansetron, deksametason eller aprepitant) dersom pasienten har fått per oralt kvalmestillende regime,
- Ofte nødvendig med flere kvalmestillende medikamenter i tillegg til eksisterende regime. Vanligste tilnærming er å legge til et medikament som har en annen virkningsmekanisme enn profylaktisk regime. Eksempelvis tillegg av dopaminantagonist, benzodiazepin eller antihistamin.
- Ved kvalme og oppkast i mer enn 5–7 dager etter endt kur på tross av antiemetika må kvalme og oppkast som følge av andre årsaker også overveies (f.eks: infeksjon, smerter, forstoppelse, refluks, økt intrakranielt trykk, posterior reversible encephalopathy syndrome (PRES) eller angst).
Stråleindusert kvalme og oppkast
Stråleindusert kvalme er en hyppig og velkjent bivirkning ved strålebehandling.
Stråleindusert kvalme kan deles inn i to faser:
Akuttfase: Dag 1 av stråling til dagen etter avsluttet strålebehandling.
Forsinket fase: Dag 2–10 etter avsluttet strålebehandling.
Risikoen for kvalme er knyttet til strålefeltet:
| Risikokategori | Strålefelt |
| Høy | Helkropp |
Moderat
| Øvre abdomen Kraniospinalt |
Lav
| Hjerne, hode, hals/nakke, thorax og bekken |
Litteraturen som foreligger om stråleindusert kvalme er primært basert på pasienter >18 år. I retningslinjer for voksne anbefales en kombinasjon av ondansetron og deksametason for høy og moderat risiko, og ondansetron eller deksametason eller metoklopramid ved lav og minimal risiko.
Basert på dette er ondansetron førstevalget til barn i alle risikogrupper, med ev. tillegg av andre legemidler ut fra individuelle vurderinger.
Deksametason bør vurderes ved strålefelt hvor man tenker det er stor risiko for kvalme. Må samtidig veies opp mot risikoen for bivirkninger ved langtidsbruk. Skal ikke brukes til pasienter som får helkroppsbestråling før stamcelletransplantasjon, og heller ikke til pasienter som allerede står på steroider, f.eks. hjernesvulstpasienter som får steroider som trykkreduserende behandling.
Ved lite tilfredsstillende effekt av ondansetron kan man vurdere bytte til palonosetron (Aloxi), men det foreligger ikke litteratur som understøtter nytteverdien av palonosetron i en setting med stråleindusert kvalme.
Visse artikler foreslår også NK1-reseptorantagonister aprepitant (Emend) i kombinasjon med andre antiemetika i forsinket fase av kvalme, men også her mangler det litteratur på emnet.
Metoklopramid anbefales ikke som førstelinjemedikament hos barn grunnet fare for ekstrapyramidale bivirkninger.
Emetogenisitet av medikamentell kreftbehandling inkludert cytostatika
Tabell 1
Høy (> 90 % risiko for oppkast uten profylakse) | Moderat (30–90 % risiko for oppkast uten profylakse) | Lav og minimal (0–30 % risiko for oppkast uten profylakse) |
| Intravenøs medikamentell kreftbehandling | ||
Busulfan Cisplatin Cytarabin > 3g/m2 Dakarbazin Dactinomycin > 45 mcg/kg (1,35 mg/m2) Doksorubicin ≥ 60 mg/m2 *Erwinase Ifosfamid ≥ 2g/m2 Karboplatin > 175 mg/m2 Karmustin > 250 mg/m2 Melfalan Metotrexat ≥ 12 g/m2 Syklofosfamid ≥ 1200 mg/m2
| Arsentrioksid Azacitidin Cytarabin < 3 g/m2 Daunorubicin Dactinomycin < 45 mcg/kg (1,35 mg/m2) Doksorubicin < 60 mg/m2 Etoposid Etoposidfosfat Gemtuzumab ozogamizin Idarubicin Ifosfamid < 2g/m2 Irinotekan Karboplatin < 175 mg/m2 Klofarabin Metotrexat < 12 g/m2 og ≥ 5 g/m2 Syklofosfamid < 1200 mg/m2 Thiotepa Treosulfan Topotekan | Blinatumumab Brentuksimab vedotin Bleomycin Fludarabin Kladribin Mitoksantron Nelarabin Nivolumab PEG-asparaginase Pembrolizumab Rituksimab Vinblastin Vinkristin Vinorelbin
|
| Peroral medikamentell kreftbehandling | ||
Prokarbazin
| **Imatinib > 260 mg/m2 Topotekan
| Dasatinib Erlotinib Everolimus Merkaptopurin Metotreksat Ruksolitinib Sorafenib Temozolomid |
Ved kombinasjonsbehandling, bruk det mest emetogene legemidlet i kuren. Ved kombinasjoner av to eller flere moderat emetogene cytostatika vil kuren defineres som høyemetogen. | ||
*Erwinase behandling er forbundet med høy emetogen risiko, men behandlingen kan foregå over lang tid. Derfor anbefales forsiktighet ved bruk av deksametason som kvalmestillende middel, da langtidsbruk med deksametason er forbundet med bivirkninger.
** Imatinib er forbundet med moderat emetogen risiko, men behandlingen kan foregå over lang tid. Derfor anbefales forsiktighet ved bruk av deksametason som kvalmestillende middel, da langtidsbruk med deksametason er forbundet med bivirkninger.
Valg av kvalmestillende behandling avhengig av emetogenisitet
Tabell 2.
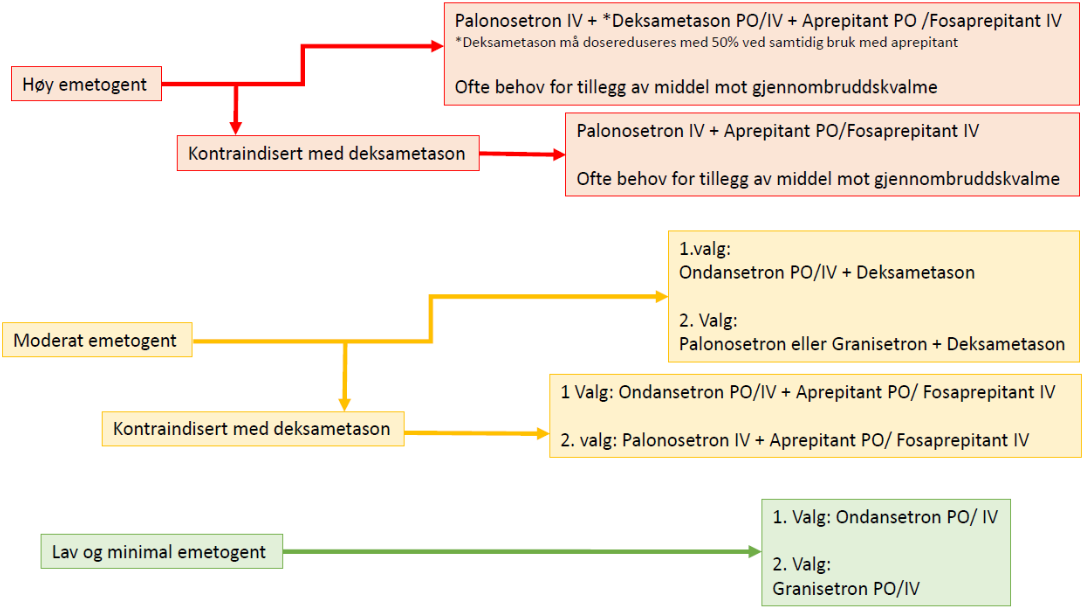
Kvalmelindring hos barn må i de fleste tilfeller individualiseres. Figuren er ment som en hjelp til å vurdere kvalmelindring ved forskjellige grader av emetogenisitet.
Kontraindikasjoner mot deksametason:
- Ved bruk av steroider som del av onkologisk behandling (for eksempel ALL, lymfom eller lignende).
- Ved behandling for AML.
- Ved behandling for CNS tumor.
- Hvis pasient er med i åpen protokoll som presiserer kontraindikasjon med deksametason.
Dosering av antiemetiske legemidler hos barn.
Tabell 3.
| Legemiddel | Dosering | Merknad |
| 5-HT3 (Seretonin) reseptor antagonister. For akutt kvalme og oppkast. | ||
Ondansetron Zofran®
| 5 mg/m2/dose IV/PO, Maksdose: 8 mg/dose IV administrering:
| OBS: Vanlige bivirkninger: |
Granisetron
| 40 µg/kg/dose IV/PO, Maksdose: 3 mg/dose
| OBS: Vanlige bivirkninger: |
Palonosetron
| For pasienter > 1 måned og < 17 år 20 µg/kg/dose IV hver 72 time. Maksdose: 1500 µg/ dose Ved behov for forsterket kvalmestillende regime kan palonosetron gis hver 48 time.
| OBS:
|
Netupitant/Palonosetron
| For pasienter > 16 år. Som alternativ til Palonosetron + Aprepitant. 300mg/0,5mg PO hver 48 time. | Vanlige bivirkninger:
|
| Glukokortikoider. For akutt og forsinket kvalme og oppkast. | ||
Deksametason
| ≤ 0.6 m2: 2 mg/dose PO/IV, Ved refraktær kvalme og oppkast kan 10 mg/m2, 2 ganger per døgn forsøkes (maks 8 mg/ dose) Gis fortrinnsvis på morgenen og på ettermiddagen. OBS: Dose halveres ved samtidig bruk med Aprepitant. | OBS: Se kontraindikasjoner under tabell 2 Vanlige bivirkninger:
|
| NK1 reseptorantagonister. For akutt og forsinket kvalme og oppkast. | ||
Aprepitant PO Fosaprepitant IV
| For pasienter > 6 måneder og > 6 kg Første dag: Dag 2 og dag 3: Aprepitant kan brukes gjennom hele kuren, selv om kuren er mer enn 3 dager Ved forsinket kvalme: | Vanlige bivirkninger:
|
Angående legemiddelinteraksjoner med Aprepitant/fosaprepitant: Forsiktighet anbefales i følgende tilfeller:
| ||
| Benzodiazepiner. For forventningskvalme og oppkast. | ||
Diazepam
| 6 år til 12 år: > 12 år: | Vanlige bivirkninger:
|
| Dopaminantagonister. For gjennombruddskvalme | ||
Olanzapin
| > 12 år Maksdose: 5mg/ dose Olanzapin er best dokumentert for barn > 12 år, men er også brukt til barn ned til 2 år. Bør monitoreres nøye, og kan med fordel starte litt lavere i dose. | Vanlige bivirkninger:
|
Metoklopramid
| Kun til barn > 1 år
| OBS: Ekstrapyrimidale bivirkninger hos spedbarn Bør ikke brukes i mer enn 5 dager sammenhengende Antidot er biperiden (Akineton) |
Prometazin | 0,2– 0,5 mg/kg PO/IV, Maksdose: 25 mg/ dose | Vanlige bivirkninger: Sedasjon |
| Antihistaminer. For gjennombruddskvalme. | ||
Deksklorfeniramin
| 0,05 mg/kg PO, inntil 3 ganger per døgn Maksdose: 2 mg OBS: Maksdoser ved andre indikasjoner kan være høyere. | |
Kilder
- Eliasen A, Kornholt J, Mathiasen R, Brok J, Rechnitzer C, Schmiegelow K, Dalhoff K. Risk factors associated with nausea and vomiting in children with cancer receiving chemotherapy. J Oncol Pharm Pract. 2022 Aug 29:10781552221122026. doi: 10.1177/10781552221122026. Epub ahead of print. PMID: 36039521.
- Patel P, Robinson PD, Cohen M, Devine K, Gibson P, Holdsworth MT, Neumann E, Orsey A, Phillips R, Spinelli D, Thackray J, van de Wetering M, Woods D, Cabral S, Sung L, Dupuis LL. Prevention of acute and delayed chemotherapy-induced nausea and vomiting in pediatric cancer patients: A clinical practice guideline. Pediatr Blood Cancer. 2022 Dec;69(12):e30001. doi: 10.1002/pbc.30001. Epub 2022 Oct 11. PMID: 36221901.Patel P, Olteanu A, Cabral S, Santesso N, Robinson PD, Dupuis LL. Dexamethasone dosing for prevention of acute chemotherapy-induced vomiting in pediatric patients: A systematic review. Pediatr Blood Cancer. 2020 Dec;67(12):e28716. doi: 10.1002/pbc.28716. Epub 2020 Sep 24. PMID: 32970373.
- Hesketh PJ, Kris MG, Basch E, Bohlke K, Barbour SY, Clark-Snow RA, Danso MA, Dennis K, Dupuis LL, Dusetzina SB, Eng C, Feyer PC, Jordan K, Noonan K, Sparacio D, Lyman GH. Antiemetics: ASCO Guideline Update. J Clin Oncol. 2020 Aug 20;38(24):2782-2797. doi: 10.1200/JCO.20.01296. Epub 2020 Jul 13. Erratum in: J Clin Oncol. 2020 Nov 10;38(32):3825. Erratum in: J Clin Oncol. 2021 Jan 1;39(1):96. PMID: 32658626.
- Nava T, Ansari M, Dalle JH, de Heredia CD, Güngör T, Trigoso E, Falkenberg U, Bertaina A, Gibson B, Jarisch A, Balduzzi A, Boenig H, Krivan G, Vettenranta K, Matic T, Buechner J, Kalwak K, Lawitschka A, Yesilipek A, Lucchini G, Peters C, Turkiewicz D, Niinimäki R, Diesch T, Lehrnbecher T, Sedlacek P, Hutt D, Dalissier A, Wachowiak J, Yaniv I, Stein J, Yalçin K, Sisinni L, Deiana M, Ifversen M, Kuhlen M, Meisel R, Bakhtiar S, Cesaro S, Willasch A, Corbacioglu S, Bader P. Supportive care during pediatric hematopoietic stem cell transplantation: beyond infectious diseases. A report from workshops on supportive care of the Pediatric Diseases Working Party (PDWP) of the European Society for Blood and Marrow Transplantation (EBMT). Bone Marrow Transplant. 2020 Jun;55(6):1126-1136. doi: 10.1038/s41409-020-0818-4. Epub 2020 Feb 6. Erratum in: Bone Marrow Transplant. 2020 Feb 20;: PMID: 32029909.
- NHS University hospital Bristol and Weston. Clinical guidelines for paediatric patients receiving chemotherapy. 2016: Download (avon.nhs.uk)
- Paw Cho Sing E, Robinson PD, Flank J, Holdsworth M, Thackray J, Freedman J, Gibson P, Orsey AD, Patel P, Phillips R, Portwine C, Raybin JL, Cabral S, Sung L, Dupuis LL. Classification of the acute emetogenicity of chemotherapy in pediatric patients: A clinical practice guideline. Pediatr Blood Cancer. 2019 May;66(5):e27646. doi: 10.1002/pbc.27646. Epub 2019 Feb 7. Erratum in: Pediatr Blood Cancer. 2021 May;68(5):e28990. PMID: 30729654.
- Radiation-induced nausea and vomiting: a comparison between MASCC/ESMO, ASCO, and NCCN antiemetic guidelines. McKenzie, Zaki, Raman, Olson, McFarlane, DeAngelis, Chan, Pidduck, Razvi, Bushehri, Chow. 2019.
- Momper JD, Heinrichs MT, Krudys K, Griebel D, Kumar S, Kim I, Mehrotra N, Mulberg AE, Garimella N, Nelson R, Reaman G, Sinha V, Yao L, Zineh I, Burckart G, Sachs H, Mulugeta Y. Extrapolation of Adult Efficacy to Pediatric Patients With Chemotherapy Induced Nausea and Vomiting. J Clin Pharmacol. 2020 Jun;60(6):775-784. doi: 10.1002/jcph.1577. Epub 2020 Jan 22. PMID: 31967340.
- Radhakrishnan V, Pai V, Rajaraman S, Mehra N, Ganesan T, Dhanushkodi M, Perumal Kalaiyarasi J, Rajan AK, Selvarajan G, Ranganathan R, Karunakaran P, Sagar TG. Olanzapine versus metoclopramide for the treatment of breakthrough chemotherapy induced vomiting in children: An open-label, randomized phase 3 trial. Pediatr Blood Cancer. 2020 Sep;67(9):e28532. doi: 10.1002/pbc.28532. Epub 2020 Jun 22. PMID: 32568452.
- Vazirian F, Samadi S, Rahimi H, Sadeghi M, Mohammadpour AH. Aprepitant, fosaprepitant and risk of ifosfamide-induced neurotoxicity: a systematic review. Cancer Chemother Pharmacol. 2022 Jul;90(1):1-6. doi: 10.1007/s00280-022-04439-x. Epub 2022 May 30. PMID: 35635561.
- Okumura LM, D'Athayde Rodrigues F, Ferreira MAP, Moreira LB. Aprepitant in pediatric patients using moderate and highly emetogenic protocols: a systematic review and meta-analyses of randomized controlled trials. Br J Clin Pharmacol. 2017 May;83(5):1108-1117. doi: 10.1111/bcp.13193. Epub 2017 Jan 12. PMID: 27868231; PMCID: PMC5401966.
- Tillman EM, Harvath EM. Cyclic Vomiting Syndrome in Pediatric Patients: A Review of Therapeutics. J Pediatr Pharmacol Ther. 2022;27(1):12-18. doi: 10.5863/1551-6776-27.1.12. Epub 2021 Dec 22. PMID: 35002554; PMCID: PMC8717616.
Tidligere versjoner:
Versjon 2006: Bem Zeller, Anne-Lise Bjørke Monsen og Britt T. Skadberg
Revidert 2010: Bem Zeller, Margrete Einen og Maria W. Gunnes
Revidert 2016: Bem Zeller, Margrete Einen, Heidi Glosli, Ragna Stendal og Maria Gunnes










