Generell veileder i pediatri
10. Nyre, urinveier og kjønnsorganer
10.16 Barnegynekologiske tilstander
Sist faglig oppdatert: 10.03.2023
Christine Matre, Laila Holgersen Skotte og Vibeke Gagnum
Bakgrunn
Dette avsnittet er ment å gi en kortfattet oversikt over gynekologiske problemstillinger hos jenter i barnealder, og bare delvis for jenter i pubertet. Underlivstilstander hos gutter omtales ikke her. Se også eget avsnitt om Seksuelle ovegrep ved denne problemstillingen.
Diagnostikk og utredning
Anamnese
- Tidligere sykehistorie. Nylig gjennomgått infeksjon i tarm, urinveier, luftveier eller hud?
- Symptomer: Debut, varighet, lokalisasjon
- Utflod: Farge, mengde, lukt, konsistens, varighet
- Blødning: Fra vagina, urethra eller rektum? Menarke, siste menstruasjon, dysmenore, tampongbruk
- Smerter i abdomen eller underlivet
- Vannlating: Plager (dysuri, urge, inkontinens, nokturi), vaner (hvordan sitter barnet når det tisser), tørketeknikk
- Avføring: Konsistens, frekvens, tørketeknikk, plager
- Eksponering for irritanter: Såper, vaskemidler, hygieneprodukter, vann/fukt etc. Rutiner for hygiene
- Allergier
- Tørr hud
- Feber
- Hvilke tiltak og hvilken behandling har vært forsøkt?
- Traumer
- Pubertetstegn, tidspunkt for pubertet hos foreldre og søsken
- Seksualanamnese (for ungdom): Tidligere seksuelt overførbare sykdommer, antall partnere, tidspunkt for siste samleie, prevensjon, kondombruk, vulvodynier (smerter ved samleie, smerter ved tampongbruk)
Klinisk undersøkelse
På riktig indikasjon med tilstrekkelig ro, rom og tid. Informere om hvordan undersøkelsen skal utføres i forkant.
Inspeksjon av ytre genitalia og forsiktig prøvetaking er ofte tilstrekkelig. Berøring av skjedekransen hos prepubertale er smertefull og bør unngås. Se etter hudforandringer som erytem, lichenifisering, ødem, ekskoriasjoner, fissurer, depigmentering og tilstedeværelse av lesjoner. Let etter fremmedlegemer. Vurder utseende på utflod, grad av inflammasjon og lukt.
Ved undersøkelse av vulva og ytre kjønnsorganer kan barnet ligge i froskeposisjon, se figur.

Yngre barn kan gjerne undersøkes på foreldrenes fang. Ved undersøkelse inspiseres vulva, indre og ytre kjønnslepper, urinrørsåpning, støttevev, forgård, skjedekransen, skjedeåpning, omslagsfold og perineum, samt øvrig hud inkludert nedre del av buk og innside lår.
Strukturer innenfor ytre kjønnslepper visualiseres best ved forsiktig separasjon og traksjon av ytre kjønnslepper med et drag mot deg og nedover (mot pasientens rygg) med pasienten i ryggleie. Dette er illustrert på figuren under.
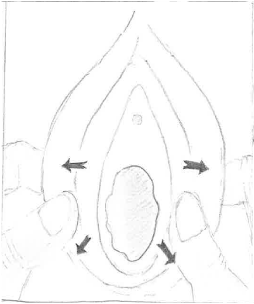
Bakre skjedevegg og skjedekransen kan ofte visualiseres uten bruk av instrumenter, og lettere dersom barnet ligger i kne-bryst-posisjon på alle fire. Ved behov for undersøkelse med spekulum og skop vil narkose ofte være nødvendig. Skjedekransens utseende endres avhengig av alder og østrogennivå (tynn og rikt vaskularisert hos prepubertale og fyldigere, blekere og mer tøyelig hos postpubertale). Det er stor normalvariasjon.
Supplerende undersøkelser
Det er stor variasjon i behovet for supplerende undersøkelser avhengig av problemstilling.
- Blodprøver: Infeksjonsparametere, hematologi, nyrefunksjon m.fl.
- Mikrobiologi: Dyrkning, viruspåvisning, PCR. Mest aktuelle er vanlige tarmbakterier, luftveis patogener og sopp. Ved langvarige vulvovaginittplager og blødning eller utflod uten effekt av behandlingstiltak foreslått under uspesifikk vulvovaginitt, kan det være indikasjon for dyrkning, se nedenfor under Infeksjon. Hos seksuelt aktive og der en mistenker seksuelle overgrep kan en vurdere diagnostikk mtp Trichomonas vaginalis, Chlamydia trachomatis, Mycoplasma genitalium, Neisseria gonorrhoeae, Herpes simplex type 1 og 2 og Treponema pallidum. Prøver mtp seksuelt overførbare infeksjoner skal kun tas på indikasjon og ikke som screening.
- Serologi. For nærmere info om aktuelle mikrober se nedenfor under Infeksjon.
- Urin: Stix, mikroskopi, dyrkning.
- UL abdomen evt.
Tilstander, behandling og oppfølging
VULVOVAGINITT
Vanligste gynekologiske plage hos prepubertale jenter. Symptomer kan være utflod, erytem, sårhet, irritasjon, kløe, utslett, vond lukt, feber, dysuri og/eller blødning. UVI eller tarmsymptomer kan tolkes av barn og/eller foreldre som plage fra vulva eller vagina.
Nedenfor er ulike årsaker til vulvovaginitt listet opp:
- Uspesifikk: Klart vanligste årsak. Økt risiko for uspesifikk vulvovaginitt ved dårlig eller overdreven hygiene, hyppig kløe eller selvstimulering, overvekt og seksuelt misbruk. Behandling: God toaletthygiene dvs. tørke fra foran til bak og tisse med bena fra hverandre og foroverlent for å unngå at urinen samler seg opp i vagina. Regelmessig skånsom rengjøring uten såpe, gjerne i form av sittebad i lunkent vann uten tilsetninger i fem minutter morgen og kveld med påfølgende tørk med hårføner. Forsiktig tørking, lufting, bomullstruser, behandle obstipasjon og evt. bruke barrierekrem. Unngå tettsittende bukser, stringtruser, fukt og barbering. Ofte bedring etter to fire uker. Ved uttalte symptomer kan man forsøke med en mild steroidkrem, f. eks Locoid i tre uker. Ved kløe bør man undersøke med tanke på barnemark, diagnostikk vha. selvklebende tape perianalt. Ved blødning og/eller utflod og manglende effekt av ovennevnte tiltak bør en utrede med bakterieprøve fra vulva/vagina. Vulvodyni er svært sjelden prepubertalt og krever tverrfaglig tilnærming, kan vurdere å henvise til vulvapoliklinikk.
- Fremmedlegeme som f. eks toalettpapir, leker, hårstrikk, binders, tampong og kondom. Kan føre til akutt eller kronisk residiverende vulvovaginitt og kan være assosiert med blødning og/eller grønn/purulent utflod. Fremmedlegemer gir lett opphav til infeksjon. Kan forsøke å skylle med saltvann og fjerne fremmedlegemet skånsomt. Ved behov kan en få hjelp av en gynekolog. Vaginoskopi i narkose kan være nødvendig.
- Infeksjon: Kan gi erytem, smerter, feber og illeluktende utflod. Agens kan være fra luftveiene, hud, tarmen eller seksuelt overførbare. Candida er sjelden hos friske prepubertale barn som er ferdig med bleie, 3–4 % har kolonisering. Candida er sjelden assosiert med vulvovaginitt hos prepubertale og behandling bør unngås. Av bakterier er gruppe A streptokokker (GAS) vanligst. Med symptomer og oppvekst av GAS (Streptococcus pyogenes), Streptococcus pneumoniae, Shigella, Yersinia, Neisseria gonorrhoeae eller Chlamydia trachomatis er systemisk antibiotikabehandling aktuelt etter resistensbestemmelse. Staphylococcus aureus og Haemophilus influenzae forsvinner ofte ved hygienetiltak alene, men ved vedvarende symptomer og positive dyrkninger kan antibiotika vurderes. Ved oppvekst av andre bakterier er ofte antibiotika unødvendig og hygienetiltak tilstrekkelig. Ved utflod og infeksjon bør en tenke på bakenforliggende årsak til infeksjonen, f. eks fremmedlegeme.
Ved seksuelt overførbare infeksjoner må seksuelle overgrep vurderes.
UVI kan gi sekresjon fra både urethra og vagina.
ØLI kan gi kontaminasjon av slimhinner i vulva, symptomene bedres ofte når luftveisinfeksjonen er over.
Systemiske infeksjoner med meslinger, vannkopper, EBV, Coxsackie-virus, Mycoplasma pneumoniae-indusert utslett og mukositt kan gi vulvovaginale symptomer. - Sår: Genitale ulcerasjoner kan gi grunn til bredere utredning. Kan forårsakes av bl.a. herpes simplex virus, Crohns, Lipschütz ulcerasjon (ofte i etterkant av influensasymptomer), syfilis eller Behçet syndrom (vaskulitt).
- Systemisk sykdom: Crohns (rektovaginal fistel kan føre til vaginitt og utflod) eller Stevens Johnson syndrom.
- Urinveisabnormaliteter: Ektopisk ureter kan føre til kronisk irritasjon i vulva. Urethrocele kan gi blødning, dysuri og/eller vannlatingsproblemer.
LABIALE ADHESJONER
Vanligst hos nyfødte og spedbarn. Forekommer hos 0,6 – 3,3 % av prepubertale jenter. Ofte asymptomatisk, men kan føre til vannlatingsvansker, smerter, utflod og residiverende infeksjoner i urinveiene eller vagina. Dersom asymptomatisk anbefales ikke behandling, adhesjonene forsvinner av seg selv senest i puberteten når østrogenproduksjonen øker. Ved spontan løsning kan det tilkomme en blødning. Dersom det gir plagsomme symptomer kan man starte behandling med Ovesterin 0,1 % vaginalkrem (østriol) påsmurt to ganger daglig i opptil åtte uker. Smør med hvit vaselin to ganger daglig i en uke etter at Ovesterin er seponert. Behandlingen har effekt hos 15–88 %. Tilbakefallsfrekvens på 12–14 %. Betnovat 0,05 % påsmurt to ganger daglig i fire til seks uker er en annen topikal behandling som kan forsøkes dersom Ovesterin ikke har hatt effekt. Fysisk separasjon manuelt eller kirurgisk er sjelden indisert og er forbeholdt de med alvorlig urinveisobstruksjon eller residiverende UVI og manglende effekt av topikal behandling.
HUDTILSTANDER
- Condylomata acuminata: Hudfargede eller rosa lesjoner som kan være vortelignende eller glatte, avflatede papler. Oftest asymptomatiske. Forårsaket av HPV. Hos barn under tre år skyldes de oftest vertikal transmisjon fra mor under fødsel. HPV kan også smitte fra personer med vorter andre steder på kroppen, seksuelt eller ved autoinokulasjon. Spontan tilbakegang hos over 50 % innen fem år.
Behandling: Asymptomatiske vorter behandles som oftest ikke med mindre lesjonene er store, lesjonene har vært til stede > to år (mindre sannsynlig at de forsvinner av seg selv) eller barnet er immunkomprimert. Samarbeid med hudlege rundt behandling kan være nyttig. Det er residivtendens da HPV ligger latent. - Lichen sclerosus: Kronisk inflammatorisk hudsykdom med uklar etiologi, en del forskning indikerer at det er en autoimmun tilstand. Symptomer kan være kløe, ubehag, blære- eller tarmsymptomer, utflod eller blødning. Typiske kliniske funn er et åttetallsformet hvitlig område med tynn, atrofisk hud rundt vulva og perianalt, fissurer, erytem, lichenifisert hud og evt. punktblødninger. Diagnosen stilles klinisk ved inspeksjon, det er sjelden nødvendig med biopsi. Tilstanden er ikke assosiert med underliggende kreft hos barn. Forsvinner hos mange ved pubertet, men residiverer senere hos nesten 50 %.
Behandling: Generelle tiltak som ved uspesifikk vulvovaginitt. Førstelinjebehandling er et potent topikalt kortikosteroid (f. eks Dermovat/Klobetasol) som påsmøres en gang daglig, de fleste barn responderer godt på denne behandlingen. Varighet av behandling varierer, men ofte anbefales daglig behandling i en måned, deretter annen hver dag i en måned og to ganger i uken i ytterligere en måned. Pasientene bør tas inn til kontroller for å vurdere effekt av behandlingen og behov for ytterligere vedlikeholdsbehandling. Ofte er det behov for vedlikeholdsbehandling to ganger per uke over lang tid. En bør gjenta nedtrappende behandling ved residiv. Ved uttalt kløe kan en gi antihistamin peroralt i tillegg. Ved terapisvikt bør man vurdere henvisning til vulvapoliklinikk, evt. kan Protopic salve eller Elidel krem forsøkes. Ubehandlet kan pasientene få arr, sammenvoksinger og smerter. - Andre hudtilstander som også kan ses i genitalområdet: Hemangiomer, seborreisk eksem, psoriasis, atopisk dermatitt, bulløs sykdom, kontaktdermatitt, sinkmangel, bleiedermatitt, urticaria, tinea cutis, impetigo, mollusker og infeksjon med Coxsackievirus.
VULVODYNIER
Primære vulvodynier er definert som smerter i vulva uten kliniske funn fra første forsøk på bruk av tampong eller fra første samleie. Mange av pasientene kan ha psykososiale problemer eller tidligere gjennomgått traume. Tilstanden er vanskelig å behandle og trenger oppfølging på vulvapoliklinikk. Pasientene kan ha effekt av fysioterapi. Det er bedre prognose dersom en tidlig kommer i gang med behandling.
VAGINALBLØDNING
Ved vaginalblødning ved ung alder se «For tidlig pubertet» – Isolerte vaginalblødninger
Årsaker: Menarke, infeksjon, spontan løsning av labiale adhesjoner, urethrocele (oppstått spontant eller som følge av økt intraabdominalt trykk eller eksternt traume), fremmedlegeme, rift i perineum (etter direkte traume eller spriking av ytre kjønnslepper), tumor/polypp i vagina eller cervix.
HYMEN IMPERFORATUM
Hymen imperforatum vil gi primær amenoré. Akkumulasjon av slim og blod i øvre del av vagina kan føre til oppadstigende infeksjon. Kan gi sykliske smerter i abdomen og/eller bekken og hematocolpos (hymenmembranen blir blålig misfarget). Kan gi ryggsmerter, defekasjonssmerter og vannlatingsvansker. Bør ta UL. Skal henvises til gynekolog for behandling.
SEKSUELLE OVERGREP
Se eget kapittel Seksuelle overgrep i Akuttveileder
KJØNNSLEMLESTELSE
Dette temaet omtales fyldig og meget godt i «Veiviseren om kjønnslemlestelse» utgitt av NKVTS.
De vanligste umiddelbare komplikasjonene (hos >10 %): Smerte, blødning, hevelse, problemer med sårtilheling og urinretensjon. På sikt er det økt risiko for UVI, bakteriell vaginose og dyspareuni.
I følge Lov om forbud mot kvinnelig kjønnslemlestelse (av 15. des. 1995, endret 28. mai 2004) er det straffbart å utføre kjønnslemlestende inngrep, og straffbart å unnlate å anmelde eller på annen måte forsøke å avverge kjønnslemlestende inngrep. Det kan være svært vanskelig å skille kjønnslemlesting fra andre barnegynekologiske problemstillinger og ulik normalanatomi. Det er derfor svært viktig at undersøkelsen gjennomføres av erfaren pediater før de pliktige varslinger sendes.
Referanser
- UpToDate:
- Overview of vulvovaginal conditions in the prepubertal child. Last updated Nov 23, 2021
- Vulvovaginitis in the prepubertal child: Clinical manifestations, diagnosis, and treatment. Last updated Oct 19, 2021
- Gynecologic examination of the newborn and child. Last updated Jul 21, 2021
- Zuckerman A, Romano M. Clinical Recommendation: Vulvovaginitis. J Pediatr Adolesc Gynecol. 2016 Dec;29(6):673-679.
- Lewis FM, Tatnall FM, Velangi SS, Bunker CB, Kumar A, Brackenbury F, Mohd Mustapa MF, Exton LS. British Association of Dermatologists guidelines for the management of lichen sclerosus. Br J Dermatol. 2018 Apr;178(4):839-853
- Knudtzon S, Haugen SE, Myhre AK. Adhesjon av de små kjønnsleppene – diagnostikk og behandling. Tidsskr Nor Legeforen nr. 1, 2017; 137: 31 – 5.
Tidligere versjoner:
Versjon 2006 og 2010: Hans-Petter Fornebo










