Generell veileder i pediatri
7. Øvre og nedre luftveier
7.4 Provokasjonstest for anstrengelsesutløst bronkokonstriksjon
Sist faglig oppdatert: 01.01.2017
Hege Clemm og Ola Røksund
Bakgrunn
Bronkokonstriksjon ved anstrengelse er vanlig hos barn og unge med ubehandlet eller dårlig behandlet astma. Dette har lenge vært vanlig å kalle Exercise induced asthma (EIA), men fordi bronkokonstriksjon etter anstrengelse også kan oppstå uten at en har astma, er en gått over til betegnelsen Exercise induced bronkokonstriksjon (EIB), som er dekkende både for de med og uten astma.
Bronkokonstriksjon ved anstrengelse begrenser barns aktivitetsnivå og derved livskvaliteten. Tester for påvisning av EIB er således viktig. Bedre fysisk kapasitet og kondisjon er også en viktig del av astmabehandlingen, fordi god form gir bedre symptomkontroll. Tester er derfor også viktig for å trygge barnet/ungdommen og for å gi riktig og god forebyggende behandling.
I Norge benyttes vanligvis løping på tredemølle som standardisert anstrengelses-provokasjon, men testing på ergometersykkel eller såkalt «herjetest» kan også brukes. Det er lettere å oppnå en høy intensitet ved løping på tredemølle, i tillegg får vi da informasjon om barnets bevegelsesmønster og pustemønster.
Ved fysisk aktivitet øker ventilasjonen betydelig. Dette kan føre til nedkjøling av luftveiene, med påfølgende bronkokonstriksjon og/eller økt vanntap grunnet uttørring av luftveiene og derav frigjøring av en rekke mediatorer som fører til bronkokonstriksjon og ødem. Grad av bronkokonstriksjon påvirkes av lufttemperatur og luftfuktighet, aktivitetsform og intensitet. Et fall i FEV1 på minst 10 % etter fysisk anstrengelse sammenlignet med utgangsverdien, anføres av de fleste som en positiv test for EIB.
Indikasjoner
- Verifisere EIB
- Vurdere effekt av forebyggende astmabehandling
- Vurdere effekt av premedisinering
- Vurdere pustemønster og differensialdiagnoser
- Forskning og utvikling
Kontraindikasjoner
- Febril luftveisinfeksjon eller obstruktiv episode/anfall siste to uker
- Lungefunksjonstest med FEV1 < 60%
- Pneumothorax siste 2 uker
- Andre kroniske lidelser, som hjertelidelse, hvor anstrengelse er kontraindisert
Gjennomføring av EIB-test på tredemølle
Forberedelser, utstyr og protokoll
- Kontraindikasjoner og lungefunksjon sjekkes før test.
- Gjennomføres i et standardisert testlokale etter testprotokoll
- I utgangspunktet skal pasienten testes uten bronkodilaterende medikamenter
- Pasienten løper i joggesko og lettere gymtøy.
Gjennomføring av provokasjonstesten
- Standardisert spirometri utføres før start.
- Pasienten løper i 8 min på tredemølle (5,5 % stigning) med kontinuerlig registrering av hjertefrekvens (pulsklokke eller EKG).
- Det er viktig at det ikke er en oppvarmingsfase, men rask stigning i hastighet de første 2 minutter.
- Hjertefrekvensen de siste 4–6 min av anstrengelsen bør ligge mellom 90 % og 95 % av maksimal hjertefrekvens. (220 slag/min – alder(år)).
- Spirometri utføres umiddelbart etter stopp og deretter 3 min, 6min og 10 min etter avsluttet test.
- Fall i FEV1 sammenlignet med utgangsverdien registreres på hvert trinn.
- Dersom FEV1 ikke har nådd sin bunnverdi ved målingen 10 min etter anstrengelsen, utføres spirometri også 15 og 20 min etter avsluttet test.
- Ved fall i FEV1 på mer enn 30 % og/eller etter fullført testprotokoll, reverseres pasienten med standard dose korttidsvirkende beta–2 agonist.
- Ny spirometri 10 min etter inhalasjon av beta–2 agonist.
- Testleder bør skrive en kort rapport med informasjon om forhold som kan ha betydning for legens vurdering av testresultatet (innsats, koordinasjon, løpsteknikk, pustebesvær, respirasjonsmønster, inndragninger og stridor).
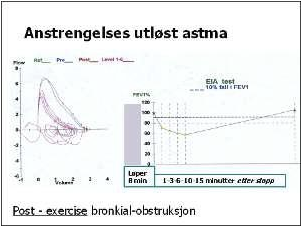
Figur 7.3: Eksempel på hvordan anstrengelsesutløst bronkokonstriksjon kan se ut i en spirometri rapport.
Blå kurve er utgangskurven, før anstrengelse. De lilla kurvene er målt hhv. 1-3-6-10 og 15 minutter etter avsluttet løping. Den røde kurven er målt etter reversering med beta–2 agonist.
Tolkning og fallgruver
I Norge er det vanlig å definere positiv EIB test som fall i FEV1 på 10 % eller mer sammenlignet med utgangsverdien. Internasjonalt benyttes verdier mellom 10 % og 15 %. Verdien avhenger av testprotokoll og type anstrengelsesprovokasjon, og vil således kunne variere noe mellom ulike laboratorier.
Variasjonen mellom lavest til høyest målt FEV1, inkludert spirometri etter inhalasjon med beta-2 agonist, gir et godt totalbilde på luftveienes reaktivitet/labilitet.
Testen har lav sensitivitet (20 %–90 %) og høy spesifisitet (60 %–100 %) i forhold til anamnestiske opplysninger om anstrengelsesutløste luftveissymptomer. Inhalasjon av kald luft under anstrengelsen øker sensitiviteten. På grunn av lav sensitivitet, utelukker ikke negativ EIB at pasienten har anstrengelsesutløst bronkokonstriksjon.
EIB oppstår vanligvis etter anstrengelsen (2–10 min). Ved aktivitet som varierer i intensitet vil EIB kunne oppstå under aktivitet (eks. fotball/håndball), men med unntak av betydelig nedsatt lungefunksjon eller uttalt bronkial aktivitet, vil pustebesvær under pågående aktivitet med jevn intensitet (eks. løping) oftest skyldes andre forhold enn EIB. Øvre luftveisproblematikk er en aktuell differensialdiagnose ved anstrengelsesutløst stridor.
«Herjetest» benyttes vanligvis ved undersøkelse av EIB hos yngre barn som ikke klarer å løpe på tredemølle. Løp i trapper, intensiv lek og hinderløype kan benyttes som provokasjon. Krav til varighet og intensitet av provokasjonen bør standardiseres. EKG (pulsklokke), tidsperiode med intensiv aktivitet og lungeauskultasjon før – og på definerte tidspunkt etter avsluttet aktivitet (før, ved avslutning og etter 3, 6 og 10 min), er viktig. Objektivisering av reaktivitet med spirometri er vanskelig i denne aldersgruppen. Ekspiratoriske pipelyder ved auskultasjon av lungene og ev. unormal stigning i respirasjonsfrekvens, endring i respirasjonsmønster, inndragninger og nesevingespill, har vært benyttet.
Det er viktig at barn/ungdom trygges i det å være aktiv. Fysisk aktivitet vil være med på å gi bedre kontroll over anstrengelsesutløst astma.
Referanser
- Parsons, JP, et.al. An official American Thoracic Society clinical practice guideline: exercise-induced bronchoconstriction. Am J Respir Crit Care Med 2013; 187: 1016-1027.
- Randolph, C. Exercise-induced Bronchospasm in Children. Clinic Rev Allerg Immunol. 2008; 34:205-2016
- Bonini, M., Palange P. Exercise-induced bronchoconstriction: new evidence in pathogenesis, diagnosis and treatment. Asthma Research and Practice. 2015; 1:2
- ATS Statement. Guidelines for Metacholine ande Exercise Challenge testing. Am J Respir Crit Care Med. 2000; 161:309-329
- Carlsen KH, Engh G, Mork M. Exercise-induced bronchoconstriction depends on exercise load. Respir Med 2000; 94(8):750–755.
Tidligere versjoner:
Publisert 2006: Ola Røksund, Thomas Halvorsen og Britt T. Skadberg
Revidert 2009: Ola Røksund, Thomas Halvorsen og Britt T. Skadberg










