Nyfødtveileder
1 Resuscitering - Asfyksi
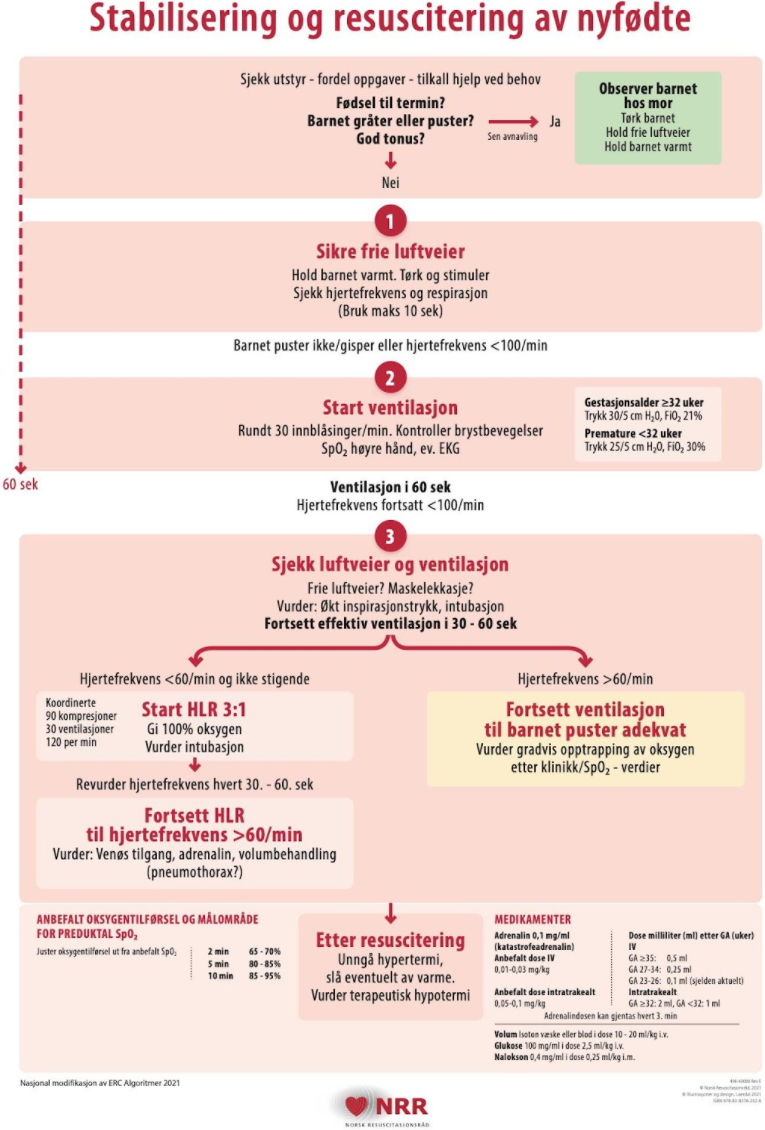
1.1 Stabilisering og resuscitering av nyfødte
Sist faglig oppdatert: 20.02.2022
Hans Jørgen Guthe, Janicke Syltern, Claus Klingenberg, Tor Einar Calisch og Anne Lee Solevåg
Dette dokumentet er basert på NRR sin retningslinje
Bakgrunn
De aller fleste nyfødte som har dårlig egenrespirasjon og/eller er bradykarde rett etter fødselen, trenger primært assistanse i omstillingen fra placental til pulmonal gassutveksling. Stimulering av egenrespirasjon og/eller assistert ventilasjon er det viktigste tiltaket. Hvis en asfyksitilstand (mangelfull gassutveksling) varer over lengre tid utvikles en kombinert respiratorisk og metabolsk acidose. Barn som fødes etter langvarig asfyksi kan ha behov for mer avansert resuscitering.
Behov for resusciteringstiltak bedømmes i praksis ut fra hjertefrekvens, egenrespirasjon og tonus. Hjertefrekvens monitoreres med EKG (standard- eller tørrelektroder) eller stetoskop. EKG gir rask tilbakemelding på endring i hjertefrekvens, men kan også vise hjerterytme ved pulsløs elektrisk aktivitet (PEA). Husk derfor å bekrefte med auskultasjon. Det er vanskelig å vurdere barnets hudfarge, og cyanose er dessuten et normalfunn de første minuttene etter fødsel. Det tar i gjennomsnitt 5–6 minutter før et fullbårent friskt barn har SpO2 verdier > 90 %.
Behandling
Utstyr
Nødvendig utstyr som må være klargjort for å kunne gjennomføre en adekvat gjenoppliving: Asfyksibord, utstyr for ventilasjon på maske (Lærdal-bag/ T-piece for eksempel Neopuff), ekstra oksygen, sug, endotrakealtube (eventuelt larynksmaske), utstyr for navlevenekateterisering og medikamenter.
Viktige momenter i behandlingsalgoritmen (se NRR-plakat)
Ventilasjon er det viktigste tiltaket i gjenoppliving av nyfødte. Hos barn fra gestasjonsalder 32 uker og over benyttes inspirasjonstrykk 30 cm H2O, og for premature med gestasjonsalder < 32 uker, inspirasjonstrykk 25 cm H2O. Det anbefales 30 ventilasjoner/minutt.
1. Hvis man ikke får respons på ventilasjon, skyldes det oftest obstruerte luftveier og/eller lekkasje rundt masken. Man bør da først:
- Reposisjonere hodet og skaffe frie luftveier (nøytral posisjon)
- Bruke to-hånds kjevegrep om mulig iii) Sjekke at det ikke er lekkasje rundt masken
- Sug dersom (synlig) obstruksjon, bør gjøres under synets veiledning
- Åpne munnen
- Gjøre et nytt forsøk med ventilasjon
- Eventuelt øke inspirasjonstrykket gradvis for å «åpne» lungene
Ved bruk av Lærdal-bag kan det være behov for å holde sikkerhetsventilen nede (åpnes ved ca. 35 cm H2O) de første inflasjonene, men høye trykk bør unngås over tid. Dette gjelder også ved ventilasjon med T-piece. Juster inflasjonstrykk etter effekt/respons.
Hvis barnet på tross av disse tiltakene, og etter at man har kontrollert at man gir adekvat ventilasjon, er vedvarende bradykard (< 60/min), startes også brystkompresjon. Vurder intubasjon før oppstart brystkompresjoner.
Ventilasjonsfrekvens er initialt 30 per minutt, men kan reduseres når hjerteaksjon er god, slik at barnet stimuleres til å puste selv. Fortsett med assistert ventilasjon inntil egenrespirasjonen er stabil og god. Hos fullbårne startes ventilasjon med 21 % O2, men hvis behov for brystkompresjon, økes FiO2 til 100 %. FiO2 titreres ved hjelp av pulsoksymeter jfr. NRR-resusciteringsplakat. Hos premature < 32 uker starter man med FiO2 på 30 %.
- Suging i munn/svelg kan utsette spontan egenrespirasjon, forsinke oppstart av nødvending ventilasjon, gi larynksspasme, vasovagal bradykardi og ødem i luftveiene. Suging av mekonium fra barnets luftveier har ikke vist å redusere forekomst av mekoniumaspirasjonssyndrom, og anbefales verken hos vitale eller slappe barn da det kan forsinke oppstart av ventilering. Suging gjøres kun om man tror at slim, vernix, mekonium eller blod obstruerer luftveien, og bør da gjøres under synets veiledning, ideelt sett med laryngoskop og tykt sugekateter.
- Brystkompresjon utføres ved å slutte om brystkassen med begge hendene og presse med tomlene nedre 1/3 av brystbenet ned ca 1/3 av AP-diameter av thorax. Det er viktig med riktig posisjon da optimal kompresjon kun gir ca. 15–20 % av normal sirkulasjon. Ventilasjon og brystkompresjon koordineres 1:3. Viktig med høy ”hands on” tid, unngå pauser, for å unngå trykkfall i aorta og redusert flow i koronarkarene. Det er tungt å komprimere og kvaliteten på brystkompresjoner avtar ofte etter noen minutter. Bytt derfor person hvert 3. minutt hvis nok personell.
- Avnavling anbefales etter minst 60 sekunder etter fødsel, optimalt når barnet begynner å puste selv. Det er per i dag (2022) ikke evidens for nytte av sen avnavling ved alvorlig asfyksi, men studier pågår på dette feltet.
- Navlevenekateter-NVK (5 Fr) er den beste måten å få venøs tilgang under en resuscitering. Kateteret føres inn 2–3 cm under hudnivå (til man får backflow) – ikke så langt som til lever. Husk å fylle kateteret med saltvann først.
- Adrenalin 0,1 mg/ml gis hvis vedvarende bradykardi på tross av god ventilasjon og brystkompresjon. I større studier blir adrenalin gitt hos ca. 0,05–0,1 % av alle nyfødte, altså sjelden. Adrenalin skal gis primært intravenøst. Intravenøst anbefales i Norge en fast (pragmatisk) dose på 0,5 ml adrenalin 0,1 mg/ml = 50 mikrogram til alle fullbårne. Lavere dose til premature, se NRR plakat. Intraossøs eller endotrakeal administrering kan benyttes dersom iv tilgang ikke er mulig.
- Krystalloid væske (Ringer, Plasmalyte, NaCl 9 mg/ml), eventuelt 0 Rh neg. blod, gis ved dårlig sirkulasjon (blek, svak puls) som skyldes hypovolemi/blødning.
- Intravenøs glukose kan vurderes ved forlenget resuscitering for å unngå hypoglykemi.
- Nalokson (Narcanti®) gis kun dersom moren har fått medikament i morfingruppen i løpet av de siste 4 timer før fødsel (vanligvis 1–3 timer før fødsel) og barnet etter 10–15 minutters observasjon bedømmes å ha redusert egenrespirasjon som følge av medikamentet.
- Tilstreb å holde barnets kroppstemperatur normal (36,6–37.5 ˚C), også under pågående stabilisering/resuscitering – obs også hos barn som forventes å trenge terapeutisk hypotermibehandling.
- Hvis barnet fortsatt ikke har hjerteaksjon etter 10 min med resuscitering bør man vurdere bakenforliggende årsaker, om resusciteringen har vært effektiv, og hvilke synspunkt team-medlemmene har om videre resuscitering.
- Dersom ingen hjerteaksjon etter 15–20 min med adekvat resuscitering, bør man vurdere å avslutte gjenoppliving. Barn som får hjerteaksjon først etter 20 minutters resuscitering har en meget dårlig prognose mtp. nevrologisk funksjon. Man skal imidlertid være oppmerksom på at noen barn med Apgar 0 etter 10 min, og som i etterkant har vært hypotermibehandlet, har overlevd med lite/ingen senskader.
- Ved Apgar 6 eller lavere etter 5 min (se Tidlig Varslings Skår-Nyfødte) bør man være spesielt oppmerksom på senere slapphet, irritabilitet, kramper og hypoglykemi. – spesielt 1. levedøgn.
- Ved en alvorlig asfyksi -vurder om det er aktuelt med hypotermibehandling.
Referanser
- ERC: https://www.cprguidelines.eu/assets/guidelines/European-Resuscitation-Council-Guidelines-2021-Ne.pdf
- AHA: https://www.ahajournals.org/doi/10.1161/CIR.0000000000000902
- ILCOR: https://www.ahajournals.org/doi/10.1161/CIR.0000000000000895
- NRR: Retningslinjer 2021 Stabilisering og resuscitering av nyfødte
Publisert 2020: Claus Klingenberg, Hans Jørgen Guthe og Anne Lee Solevåg










