Nyfødtveileder
5 Lunge og respirasjon
5.9 Persisterende pulmonal hypertensjon hos nyfødte
Sist faglig oppdatert: 05.03.2022
Claus Klingenberg, Per Ivar Kaaresen, Jannicke H. Andresen, Hans Jørgen Guthe, Henrik Holmstrøm og Jakob Klcovansky
Bakgrunn
- Persisterende pulmonal hypertensjon hos nyfødte (PPHN) er en alvorlig tilstand med forhøyet lungearterietrykk, og sekundært påvirket høyre ventrikkelfunksjon pga høy afterload.
- Lungearterietrykket er påvirket av lungekarmotstand (pulmonary vascular resistance – PVR) og lungegjennomblødning. Viktigste årsak til PPHN er manglende fall i PVR.
- Insidensen av PPHN i den vestlige verden er på rundt 1–2 per 1000 levendefødte.
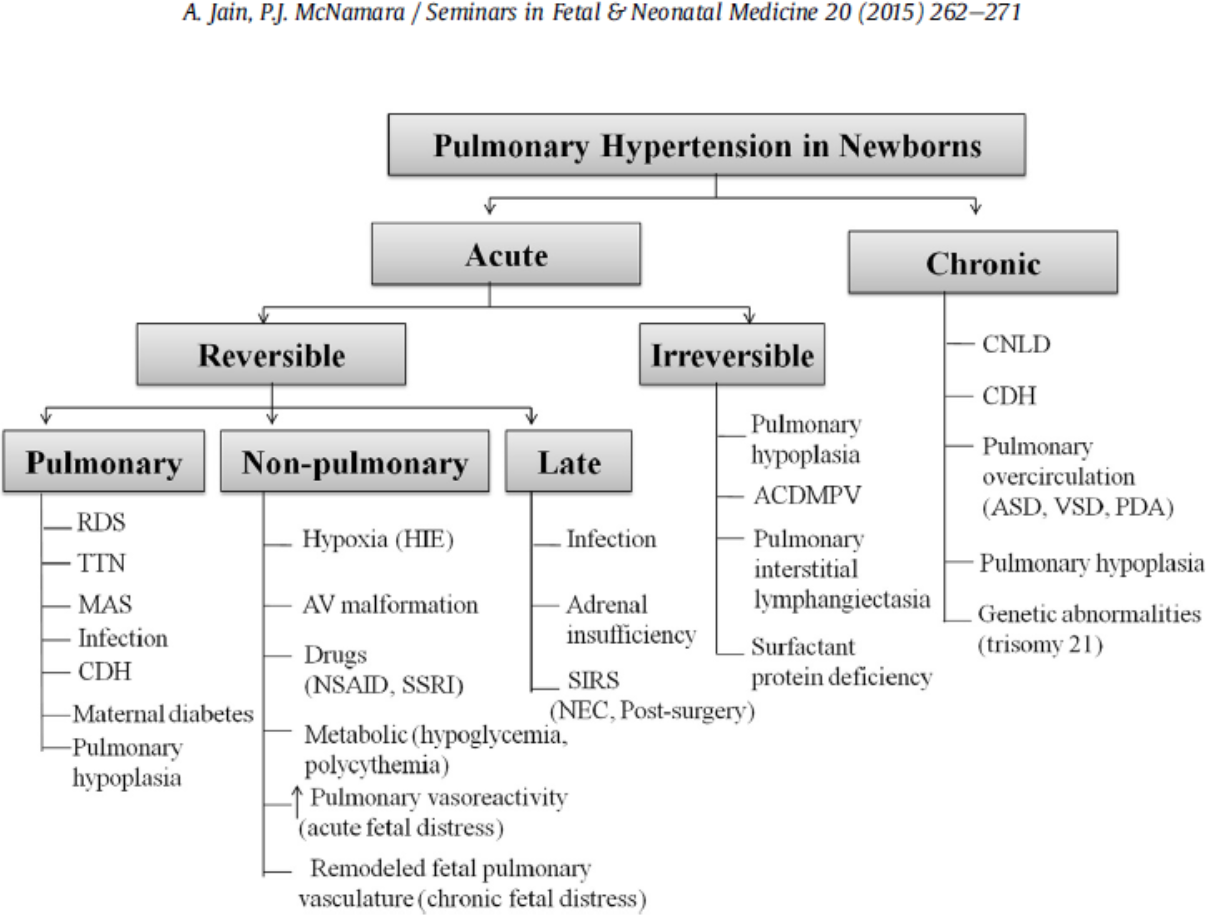
- Det finnes en rekke årsaker til PPHN (se figur). Vanligste årsaker er mekoniumaspirasjons-syndrom (MAS), GBS sepsis og alvorlig asfyksi hos fullbårne. PPHN er ellers et obligat funn ved medfødt diafragmahernie, det er 10x økt risiko for PPHN ved Downs syndrom og det eksisterer en idiopatisk form. Ved alvorlig RDS (premature) foreligger ofte en komponent av PPHN. Sjeldne årsaker til PPHN krever genetisk utredning (surfactantprotein-mangel) og ev. lungebiopsi (alveolær kapillær dysplasi).
- Hypotermibehandling hos asfyksi pasienter kan forverre en PPHN. Ved alvorlig behandlingsresistent PPHN må oppvarming vurderes for å forhindre at barnet dør av oksygeneringssvikt. Det foreligger ingen studier eller dokumentasjon på ‘best practice’. I noen tilfeller er det nok å varme barnet til 35℃, i andre tilfeller må kjølingen avbrytes for å få kontroll på oksygeneringen (i tillegg til andre tiltak som nevnt under).
Symptomer og funn
- PPHN må kunne forventes hos barn med risikofaktorer, samt mistenkes hos barn med større oksygeneringsproblemer enn det man ville forvente ut fra et rtg thoraks. Ofte er det noe mindre problemer med CO2 utluftning. Dette kliniske bildet kalles ofte «hypoxemic respiratory failure (HRF)». Det kan være variabel grad av lungesykdom, alt fra et klart rtg thoraks til uttalte forandringer, f.eks ved MAS.
- Klinikken ved PPHN vil være avhengig av underliggende årsak. Man kan finne alt fra takypne, inndragninger og nesevingenspill ved MAS, RDS og lignende tilstander, og i noen tilfeller et nesten asymptomatisk barn med kun oksygeneringssvikt og ev. cyanose ved ikke-pulmonale årsaker (for eksempel AV-malformasjoner, hypoksi, infeksjon).
- Ved høyre ventrikkeldysfunksjon vil man ev. kunne palpere en forstørret lever.
- Det er ofte forskjell i pre- og postduktale SpO2-verdier, se under.
- Blodtrykket kan være alt fra normalt til lavt (f.eks etter alvorlig asfyksi).
Diagnostikk og utredning
Klinikk, blodtrykk og rtg thoraks; se avsnitt over
Blodprøver: Blodgasser er essensielt, og bør helst være arterielle. Orienterende blodprøver ellers vil være avhengig av underliggende sykdom. proBNP kan gi verdifull informasjon om hjertefunksjon, spesielt når man følger trend over tid.
Pre- og postduktal SpO2: Oksygenmetning måles på høyre hånd (venstre hånd kan ha tilførsel av deoksygenert blod) og på en av føttene. Differanse > 5 % ansees signifikant (pre > post) og indikerer H→V shunt over duktus. Shuntretningen er avhengig av både lungekarmotstanden og systemisk blodtrykk. Den preduktale metning gjenspeiler oksygeneringen av blod til hodet og er viktigst å følge.
NB1. En H→V shunt over foramen ovale kan bidra til preduktal desaturering uten pre-/postduktal forskjell.
NB2. Ved alvorlig lungesykdom er det ofte også intrapulmonal shunting, det gir heller ikke noen forskjell i pre- og postduktale verdier.
Ekkokardiografi er essensielt for diagnose av PPHN og differensialdiagnoser.
- En initial ekkokardiografisk undersøkelse må utelukke medfødt hjertefeil som årsak til postduktal hypoksi, i første omgang avbrutt aortabue (NB. kan være vanskelig å påvise kontinuitet i buen ved hø-ve-shunt med stor trykkforskjell gjennom duktus). Hvis man er usikker på diagnose og spesielt hvis det ikke er åpenbar lungesykdom som forklaring på PPHN må man alltid vurdere å starte med med Prostivas®, se Behandling ved mistenkt alvorlig hjertefeil.
- Vær oppmerksom på at totalt anomale lungevener (TAPVR) også kan gi et PPHN-lignende bilde (må utelukkes).
- Forhøyet pulmonaltrykk kan bestemmes ut fra ductusflow eller anslås ut i fra hastigheter i trikuspidal- eller pulmonalinsuffisiens (TI og PI) og/eller graden av avflatning av ventrikkelseptum.
- Høyre ventrikkel dysfunksjon: Vanlig ved PPHN, men kan være vanskelig å bedømme med ekkokardiografi. Mest aktuelt med måling av TAPSE (tricuspid annular plane systolic excursion) og FAC (Fractional Area Change). Høyre ventrikkelfunksjon er volumavhengig, og målte verdier vil være avhengig av volumstatus. Hvis det er uttalt høyre ventrikkel dysfunksjon vil også trykkavhengige verdier for vurdering av pulmonaltrykk (TI) ev. underestimeres og kunne bli falskt «normale».
Annen monitorering
- Arteriell tilgang etableres for invasivt blodtrykk og blodgasser. I utgangspunktet forsøker en å legge et navlearteriekateter. Alternativt perifert, og da fortrinnsvis i høyre arteria radialis.
- CVP (sentralvenøst trykk) og SvO2 (sentralvenøs/mikset venøs metning). Disse målingene forutsetter et CVK eller NVK i sentral posisjon. SvO2 er påvirket av flere parametre, som oksygenekstraksjon i vevet, og kan ikke brukes alene til å vurdere hypovolemi.
- Oksygeneringsindeks (OI) beregnes med jevne mellomrom for å følge utviklingen og for å få inntrykk av alvorlighetsgraden. Obs. at vanlige angivelser i litteraturen (f.eks. ECMO-kriterier) er basert på post-duktale blodgasser. OI = (MAP x FiO2 x 100) / PaO2 (kPa) x 7,52. Se også aktuelle App’er i nyfødtmedisin for utregning av OI (for eksempel NICU-Tools, NeoMate).
- Metningsforskjellen mellom høyre hånd og føttene gir oftest et godt bilde av den kliniske utviklingen. Dersom forskjellen utlignes bør man ved hjelp av ekkokardiografi klargjøre om shuntretningen har snudd eller om ductus har lukket seg.
- Ekkokardiografi bør gjentas jevnlig. Minimum daglige undersøkelser i den kritiske fasen med mindre barnets tilstand og metningsforskjellen mellom hånd og fot er helt uforandret. De mest sensitive ekkokardiografiske tegn på bedring er flow-mønsteret i duktus. Andre parametre er mindre tilforlatelige, f.eks flow i venstre pulmonal-arterie, output fra høyre og venstre ventrikkel og utbredelse og hastighet av lekkasjesignaler i de høyresidige klaffene (TI og PI).
Behandling
Behandlingen er noe omstridt. NO-gass og ECMO er de eneste behandlingene som er etablert gjennom RCT. Utover dette er evidensen for ulike gamle og nye behandlingsstrategier mangelfull.
Generelle tiltak
- Respiratorbehandling: Ta sikte på å opprettholde en tilstrekkelig oksygenering med lavest mulig respiratorsettinger. SpO2 ønskes mellom 90–95 %, men en preduktal SpO2 > 85 % er trolig tilstrekkelig så lenge det ikke utvikles en alvorlig acidose. Hvis mulig anbefales at PaO2 verdier ligger i et fysiologisk område som defineres fra 6,6–13 kPa. For lave verdier (< 6,6 kPa) kan gi økt pulmonal vasokonstriksjon, mens for høye verdier (> 13 kPa) gir økte oksygen-radikaler som også er ugunstig mtp pulmonal vasokonstriksjon. En forsøker ikke å hyperventilere pasienten. PaCO2 kan gjerne ligge rundt 5–6 kPa og kan tillates opp mot 8,0 kPa forutsatt at oksygeneringen er akseptabel og pH > 7,20–7,25 (såkalt «gentle ventilation»). En starter med vanlig PC-AC + VG (se respirator-prosedyrer), men høyfrekvensventilering bør forsøkes tidlig, særlig ved utbredte lungeforandringer.
- Sedasjon og muskelrelaksering: Start sedasjon med opioid-infusjon (fentanyl har teoretiske fordeler fremfor morfin pga hemodynamisk stabilitet), og ev. midazolam eller deksmedetomidin (se eget avsnitt). I vanskelige situasjoner kan det være aktuelt å relaksere med cisatrakurium (Nimbex®). Ladningdsose 150 mikrogram/kg gis ila 10 sekunder, barnet vil da være relaksert i ca 55 minutter. Cisatrakurium kan gis videre som hyppige bolusdoser, eller gis som kontinuerlig infusjon 100 mikrogram/kg/t som justeres avhengig av effekt. Barna skal da være fullstendig relaksert, og ikke ha egenbevegelser. OBS adekvat sedasjon og analgesi må gis ved relaksering, følg blodtrykk, puls og se etter tåreflod, Øke sedasjon og/eller analgesi hvis behov, øk dosen med cisatrakurium hvis egenbevegelser. Ofte vil hyppige bolusdoser med cisatrakurium ha god nok effekt og bør forsøkes framfor infusjon. I utgangspunktet forsøker man å unngå relaksering.
- Metabolsk acidose (pH <7,20 og BE < -8–10): Korrigeres med bufring (Tribonat eller Na-bikarbonat), se eget avsnitt om Metabolsk acidose. Tidligere forsøkte man å aktivt alkalinisere/heve pH > 7,40. Det er ingen studier som viser at dette er effektivt eller trygt. Tilførsel av buffer vil øke PaCO2 som igjen ofte vil medføre økte respiratorsettinger. Alkalose kan også medføre cerebral vasokonstriksjon og ev. senere skade inkl. nedsatt hørsel. Alkalinisering er i dag stort sett forlatt, kan vurderes i vanskelige situasjoner.
- Surfactant: Ved MAS som årsak gis som regel surfactant, se eget avsnitt. Dette må også vurderes liberalt ved andre alvorlige lungesykdommer (pneumoni, ARDS, etc.).
- Annet: Blod bør gis relativt liberalt. Hb bør holdes ≥14,0 g/dl for optimal oksygentransport. Korriger hypoglykemi og hypokalsemi aktivt. Sepsisbehandling startes og cefotaksim foretrekkes ofte pga. manglende nyretoksisitet.
Pulmonal vasodilatasjon
Det er fire hoved-«pathways» som regulerer lungekarmotstand, se tabell under. Av aktuelle medikamenter er NO gass best undersøkt i randomiserte studier, og har dokumentert effekt. Andre vasodilatorer, inkl. PDE5-hemmere, kan forsøkes, ev. i kombinasjon med iNO. Felles for alle er risiko for systemisk hypotensjon. Obs vurdering mtp ECMO.
| cGMP pathway | cAMP pathway | Endotelin | Rho kinase |
| iNO | Prostaglandin | Bosentan | Fasudil |
| Sildenafil (PDE5-hemmer) | Prostacyclin | ||
| Milrinon (PDE3 hemmer) |
- Inhalasjon av NO-gass (iNO): OI > 15 er indikasjon for iNO. Ved utbredte lungeforandringer oppnår en ofte bedre effekt om iNO kombineres med HFV, se eget kapittel Høyfrekvensventilering. Selv om iNO er effektivt og etablert behandling ved PPHN, vil inntil 30–35 % av pasienter med PPHN ikke respondere på iNO.
- Sildenafil hemmer PDE5 og dermed nedbryting av cGMP. Ved peroral dosering gis mikstur 0,5 mg/kg x 3 som startdose. Økes etter toleranse og effekt, maks 2 mg/kg x 3–4. Peroral dosering er det man har mest erfaring med, og det som velges først. IV løsning kan spesialbestilles, se KOBLE for IV dosering. Bruk av sildenafil (PO eller IV) vurderes før ev. ECMO-behandling. Kan gi uttalt systemisk hypotensjon,
- Prostacyklin (Epoprostenol/Flolan®): Start med 2 nanogram/kg/min som kontinuerlig infusjon. Kan økes til 20 nanogram/kg/min. Har også vært gitt i tuben i dosen 50 nanogram/kg.
- Bosentan: Brukes ved behandlingsrefraktær/alvorlig PPHN ved utilstrekkelig effekt av iNO og full dose sildenafil. Startdose 1 mg/kg x 2, kan økes til 2 mg/kg x 2 etter noen dager.
- Treprostinil (Remodulin®): Et syntetisk prostacyklin med potente vasodilatoriske egenskaper i lungekarsengen. Det er hovedsakelig beskrevet brukt ved PPHN hos barn med medfødt diafragmahernie, og ved pulmonal hypertensjon utenfor nyfødtperioden (f.eks ved alvorlig BPD eller idiopatisk pulmonal hypertensjon hos større barn). Det gis kontinuerlig IV og SC. Treprostinil har per i dag ingen plass i behandlingen av akutt PPHN.
Støtte av systemsirkulasjon og høyre ventrikkelfunksjon
Det tilstrebes å opprettholde normalt (øvre område) BT.
- Hos fullbårne anbefales minimum mean BT > 40, helst > 50 mm Hg.
- Hos premature minimum mean BT tilsvarende GA i uker, helst >30 når de er noen dager gamle.
- Det er blitt vanlig og virker logisk å forsøke og heve det systoliske systemtrykket over pulmonaltrykket dersom dette kan kvantiteres ved ekko (TI, ductus-flow). Det foreligger imidlertid ingen kontrollerte studier som viser at dette er effektivt/trygt. Pressorer, og kanskje særlig dopamin, kan i enkelte tilfeller heve pulmonaltrykket mer enn systemtrykket, noe som er ugunstig.
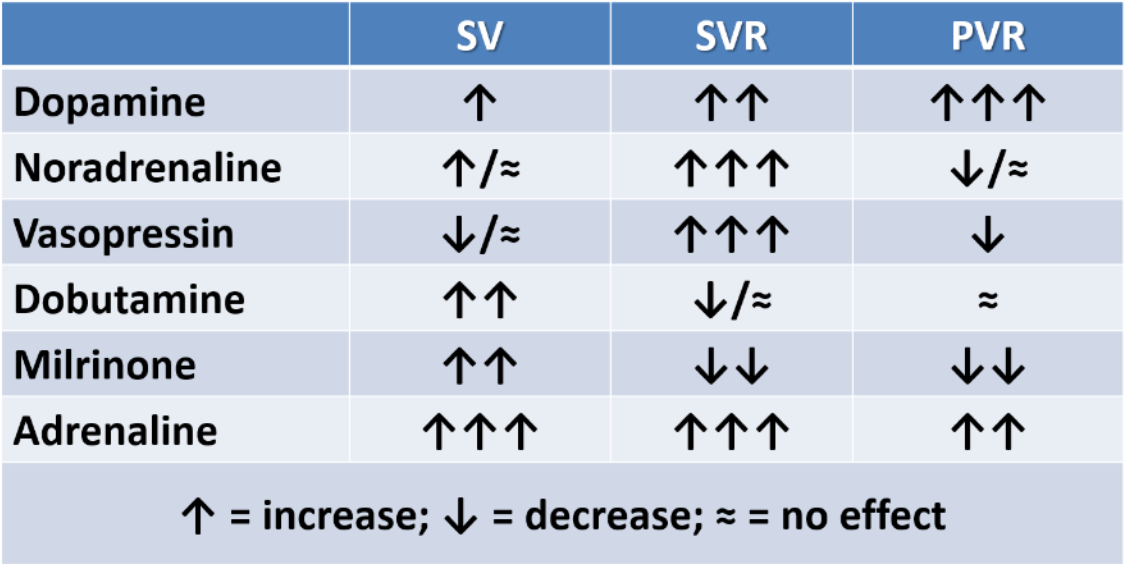
Se figur under for oversikt over de forskjellige medikamentenes effekt på lungekarsengen.
SV = stroke volume. SVR = systemic vascular resistance. PVR = pulmonary vascular resistance.
Gi 10–20 ml/kg NaCl 9 mg/ml, Ringer acetat eller Plasmalyte® ved mistanke om hypovolemi (CVP 0–2 mm Hg, SvO2 < 70 %). Eventuelt fersk frosset plasma ved langvarig forløp, ved sepsis eller asfyksi i utgangspunktet for å erstatte koagulasjonsfaktorer i tillegg til å gi volum. Hypovolemi kan forverre en høyre ventrikkeldysfunksjon og skal derfor behandles.
En bør imidlertid raskt supplere med pressor idet hypotensjonen oftere skyldes myokarddepresjon enn hypovolemi. Valg av pressor vil kunne variere utfra klinisk situasjon, ekkokardiografiske funn (se egen prosedyre) og preferanser/skjønn. Ofte foretrekkes å starte med lavdose adrenalin og titrere opp etter effekt. Noradrenalin gir ingen vasokonstriksjon i lungekarkretsløpet, og har vist å kunne gi bedret flow i lungekretsløpet og bedret ventrikkelfunksjon ved PPHN. Det anbefales imidlertid forsiktighet med noradrenalin inntil mer data foreligger. Ved høyre ventrikkel dysfunksjon kan muligens NO-gass ikke bare bedre oksygeneringen, men også bedre ventrikkelfunksjonen.
- Milrinon er en PDE3-hemmer og brukes ofte ved PPHN. Det er et teoretisk gunstig preparat («inodilator») da det både virker inotropt samt kan senke pulmonaltrykket. Imidlertid kan milrinon, som andre vasodilatorer, også gi blodtrykksfall. Dyreeksperimentelle studier antyder at under behandling med 100 % oksygen øker produksjonen av PDE3, og at behandling med milrinon derfor er gunstig for bedre cAMP-mediert vasodilatasjon. Dosering: Start med 0,30 mikrogram/kg/min – kan økes til 0,50–0,75 mikrogram/kg/min. Adrenalin bør igangsettes før milrinon startes, for å motvirke hypotensjon.
- PGE1 (Prostivas®) brukes en del steder ”rutinemessig” ved PPHN. Argumentasjon for bruk er at man ved å holde duktus åpen både kan avlaste en sviktende høyre ventrikkel og ev. bidra til å bedre systemisk blodflow (dog blod med relativt lav oksygenmetning) ved sviktende venstre ventrikkel-funksjon. Effekt av PGE1-behandling ved PPHN er dog ikke godt dokumentert. Dosering: 10–20 nanogram/kg/min
- Dobutamin lav dose (2–5 mikrogram/kg/min) kan bedre høyre ventrikkelfunksjon, og gir ikke vasokonstriksjon i lungekarsengen. Høyere doser kan teoretisk forverre situasjonen med takykardi og økt myokardialt oksygenforbruk.
- Hydrokortison kan være gunstig ved hypotensjon (se eget avsnitt) og kan ha en spesifikk gunstig effekt på PPHN ved å øke cGMP.
- Vasopressin brukes en del steder med gode resultater som vasopressor ved PPHN pga sin manglende vasokonstriktive effekt i lungekarsengen. Forutsetter god funksjon av venstre ventrikkel. For dosering, eget kapittel Pressorer og vasoaktive medikamenter.
ECMO
Dersom ovenstående behandlingsopplegg svikter, bør pasienten vurderes for ECMO-behandling.
OI > 40 i mer enn 4 timer er en vanlig ECMO-indikasjon. Dog har denne OI grensen usikker betydning hvis man bruker HFV. Kritisk situasjon med hypoksi, acidose og intraktabel hypotensjon er en akutt indikasjon. Vurderingen må skje i nært samarbeid med ev. ECMO-team lokalt og ECMO-teamet på OUS-RH.
Nedtrapping av behandlingen
Generelt gjelder ved bedring/stabilisering av tilstanden at man meget langsomt og gradvis gjør reduksjoner i respiratorsettinger eller avvikling av ulike behandlingstiltak. For rask progresjon kan føre til en drastisk forverring av tilstanden pga en akutt kontraksjon av lungekarene og man må begynne «forfra» igjen. En reduserer vanligvis først respiratorsettingene til «akseptable» nivåer, deretter iNO/andre behandlingsformer.
Referanser
- Tourneux P, et al. Pulmonary circulatory effects of norepinephrine in newborn infants with persistent pulmonary hypertension. J Pediatr. 2008; 153: 345-9.
- Steinhorn RH, et al. Intravenous sildenafil in the treatment of neonates with persistent pulmonary hypertension of the newborn. J Pediatr. 2009; 155:841-7.
- Mohamed WA, et al. A randomized, double-blind, placebo-controlled, prospective study of bosentan for the treatment of persistent pulmonary hypertension of the newborn. J Perinatol 2012; 32: 608-13.
- Steinhorn RH, et al. Bosentan as Adjunctive Therapy for Persistent Pulmonary Hypertension of the Newborn: Results of the Randomized Multicenter Placebo-Controlled Exploratory Trial. J Pediatr. 2016; 177:90-96.e3
- Jain A, McNamara P. Persistent pulmonary hypertension of the newborn: Advances in diagnosis and treatment. Sem Fetal Neonat Med 2015; 20: 262-71
- Steinhorn RH. Advances in Neonatal Pulmonary Hypertension. Neonatology 2016; 109: 334–44
- Lapointe A, Barrington KJ. Pulmonary Hypertension and the Asphyxiated Newborn. J Pediatr. 2011; 158 (2 Suppl): e19-24.
- Vijverberg JRG, et al. Persistent pulmonary hypertension in neonates with perinatal asphyxia and therapeutic hypothermia: a frequent and perilous combination. J Matern Fetal Neonatal Med 2021; 21: 1-7
- Lawrence KM, et al. Treprostinil Improves Persistent Pulmonary Hypertension Associated with Congenital Diaphragmatic Hernia. J Pediatr 2018; 200: 44-9.
- Budniok T, et al. Effect of Vasopressin on Systemic and Pulmonary Hemodynamics in Neonates. Am J Perinatol 2021; 38: 1330–4.
- Mandell E, et al. Persistent pulmonary hypertension of the newborn. Pediatr Pulmonol 2021; 56: 661–9.
- Abman SH. Pulmonary Hypertension: The Hidden Danger for Newborns. Neonatology 2021; 118: 211–7










