Nyfødtveileder
9 Nevrologi, sanser og mishandling
9.12 Nasjonale retningslinjer for screening, behandling og oppfølgning av prematuritetsretinopati (ROP)
Sist faglig oppdatert: 06.02.2022
Claus Klingenberg, Dordi Austeng, Olav Henrik Haugen, Erlend Landsend, David Hugo Engelsvold og Terje Christoffersen
Bakgrunn
Normalt starter vaskularisering av retina i 13. svangerskapsuke. Retinale blodkar vokser utover fra synsnerven og når vanligvis fremre begrensning av retina nasalt ved uke 36 og temporalt ved uke 40. Prematuritetsretinopati, oftest kalt ROP (retinopathy of prematurity), kan oppstå i overgangen mellom vaskularisert og ikke-vaskularisert netthinne. Det dannes da arteriovenøse shunter og fibrovaskulære proliferasjoner som medfører risiko for netthinneløsning og blindhet. Utvikling av ROP er multifaktoriell. Flere vekstfaktorer og cytokiner er involvert i de patologiske prosessene. Oppregulering av VEGF (vascular endothelial growth factor) spiller en sentral rolle. VEGF er imidlertid også sentral i normal modning av blant annet sentralnervesystemet og normale retinale kar.
Risiko for progresjon til behandlingskrevende ROP
| Lav gestasjonsalder | høy risiko |
| Lav fødselsvekt | høy risiko |
| Dårlig postnatal vektøkning | høy risiko |
| Høy og varierende oksygenmetning | høy risiko |
| Lave blodplateverdier | høy risiko |
| Kumulativ mengde alvorlig sykdom | høy risiko |
| Langdraget disig innsyn til øyebunn | Illevarslende |
| Lav postmenstruell alder ved ROP debut | høy risiko |
| ROP debut nasalt | høy risiko |
| Morsmelk og tilskudd av AA-DHA olje | kan ha en beskyttende effekt |
Symptomer og funn
Premature barn fremviser ingen symptomer slik at funn baseres på regelmessig oppfølging.
Inndeling av ROP
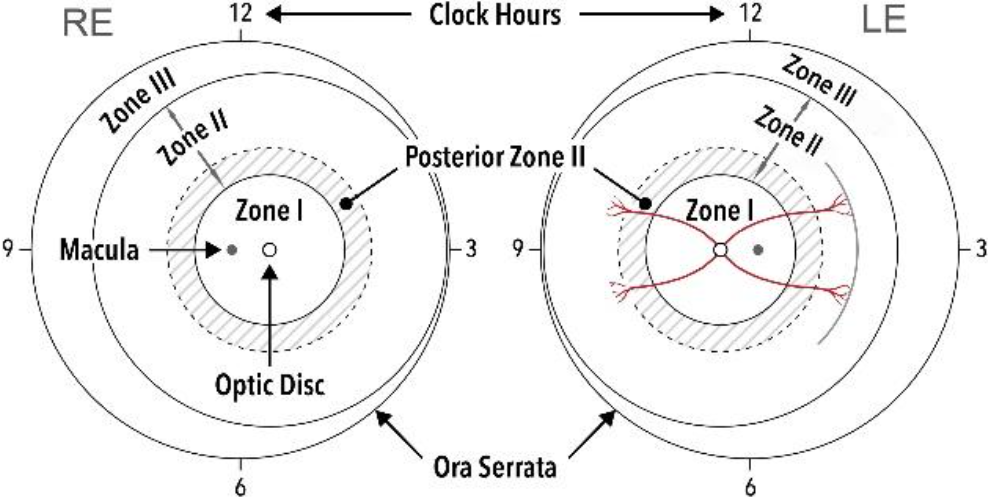
- ROP inndeles etter grad 1–5 (engelsk stage), med eller uten «pluss» eller «prepluss» sykdom som angir slyngede arterier og dilaterte vener i sone 1. Se eksempelbilder i ICROP3, International Classification of Retinopathy of Prematurity, Third Edition (Chiang et al. 2021).
- Videre angis sone I–III (engelsk zone) avhengig av beliggenhet. Legg merke til tillegg av posterior sone II som strekker seg fra sone I og to papillediametre inn i sone II og som indikerer potensielt mer bekymringsfull sykdom. Legg også merke til at ved temporal innbuktning av ROP (engelsk notch), så avgjør innbuktningen sonen til ROP.
- Ut fra dette skilles det mellom Type 1 ROP hvor behandling anbefales og Type 2 ROP hvor tett oppfølging anbefales (Early Treatment for retinopathy of prematurity cooperative group 2003).
- Irishyperemi, dårlig pupilledilasjon og disig innsyn (engelsk haze) kan være tegn på avansert sykdom (Chiang et al. 2021).
| Type 1 ROP – behandling anbefales innen 72 timer | Type 2 ROP – tett oppfølging anbefales |
| Sone I, ROP med pluss sykdom i 2 kvadranter | |
| Sone I, ROP grad 3 uten pluss sykdom | Sone I, ROP grad 1 eller 2 uten pluss sykdom |
| Sone II, ROP grad 2 eller 3 med pluss sykdom i 2 kvadranter | Sone II, ROP grad 3 uten pluss sykdom |
Diagnostikk og utredning
Hvem skal undersøkes?
Alle premature med GA <32 uker (31+6 eller mindre) skal henvises til øyelege. Nyfødtlegen kan henvise barn eldre enn dette hvis det foreligger betydelige risikofaktorer. Følg lokale henvisningsrutiner. Det kommer også en påminning om ROP screening i Neonatalprogrammet.
Oppfølging organiseres av øyelege som tar stilling til når kontroller skal gjøres og har ansvar for at barna undersøkes. Det er ikke nødvendig med flere internhenvisninger om barnet er innlagt.
Om barnet flyttes mellom sykehus, må det avklares at sykehuset har øyelege som kan undersøke ved ønsket tidspunkt. Barnelegen har ansvar for å henvise til videre ROP-screening ved overflyttingen. Øyenotat sendes sammen med epikrisen slik at øyelege som overtar screeningen har oversikt over tidligere undersøkelser og funn.
Om barnet skrives ut fra nyfødtavdelingen før øyelegekontroller er avsluttet, skal øyelege ha beskjed for planlegging av videre screening.
Barn med GA < 28 uker bør undersøkes ved postmenstruell alder (PMA) 31 uker.
Barn med GA 28–31 uker bør undersøkes ved postnatal alder (PNA) 5 uker.
Gestasjonsalder (GA) ved fødsel (uker) | Tid for første undersøkelse ved: | |
Postmenstruell alder (PMA) (uker) | Postnatal alder (PNA) (uker) | |
| < 28 | 31 | |
| 28 | 33 | 5 |
| 29 | 34 | 5 |
| 30 | 35 | 5 |
| 31 | 36 | 5 |
Intervaller og avslutning
- Dersom det ikke sees tegn på ROP, bør barn med GA < 28 uker undersøkes ukentlig. Hos eldre barn anbefales 1–2 ukers intervaller. Hos barn som ikke utvikler ROP, er risikoen for synstruende ROP minimal når karene har nådd sone III. Dette skjer vanligvis ved PMA 37 uker og screeningen kan da avsluttes.
- Dersom det påvises tegn på ROP, bør neste øyeundersøkelse skje innen en uke eller ev. tidligere ved Type 2 ROP. Intervallet kan forlenges når man har undersøkt barnet flere uker på rad og sett at ROP forandringene ikke progredierer. Ved ROP følges barnet til ROP trekker seg tilbake og karene når sone III.
- Tilbakegangen av ROP, både med og uten behandling, kan være fullstendig eller ufullstendig med vedvarende avvik fra normal netthinne. Perifer avaskulær retina (PAR) ses oftere etter anti-VEGF behandling enn ved spontan tilbakegang av ROP. Lokalisering og omfang bør dokumenteres da avaskulær retina er utsatt for fortynning, hull og latticelignende forandringer.
Pupilledilatasjon og øyeundersøkelse
Før undersøkelse ringes nyfødtavdelingen slik at barna er «dryppet ut» og har store pupiller før øyelege kommer.
Prosedyre for utdrypping av pupiller hos spedbarn:
- 60 minutter før undersøkelse dryppes begge øynene med 0,5 % cyklopentolat og 0,5 % fenylefrin. La det gå 1 minutt mellom dråpene slik at fenylefrin ikke vasker ut cyklopentolat. Det er kun plass til 1 dråpe av gangen i øyet. Hold gjerne øyet åpent noen sekunder etter drypping.
- 50 minutter før undersøkelse gjentas dryppingen med cyklopentolat og fenylefrin.
- 30 minutter før øyeundersøkelse sjekkes effekten av dråpene ved å lyse på øynene. Ved manglende dilatasjon av pupiller eller mørkpigmenterte øyne dryppes begge dråpene en gang til, eventuelt dryppes Tropicamid 0,5%.
Cyklopentolathydroklorid 0,5 % (5 mg/ml) finnes som minims.
- Om man har cyklopentolat 1 % (10 mg/ml) fortynnes denne med NaCl 9 mg/ml i forholdet en-til-en (like stor mengde av de to stoffene); 5 mg/ml.
Fenylefrinhydroklorid finnes som 2,5 % og 10 % minims, begge må fortynnes for å få 0,5 % løsning.
- Om man har fenylefrin 2,5 % (25 mg/ml) fortynnes denne med NaCl 9 mg/ml i forholdet en-til-fire; 5 mg/ml (Matematisk angitt som brøken 1:5, en av til sammen fem deler).
- Om man har fenylefrin 10 % (100 mg/ml) fortynnes denne med NaCl 9 mg/ml i forholdet en-til-nitten; 5 mg/ml (Matematisk angitt som brøken 1:20, en av til sammen tjue deler).
Undersøkelsen foregår vanligvis i våken tilstand, med eller uten øyelokksperre og skleral indentasjon. Det anbefales at barnet er mett og stabilt og at sykepleier og ev. foreldre medvirker og støtter barnet. Sukkervann anbefales umiddelbart før undersøkelsen og smokk kan virke lindrende. Før innsetting av øyelokksperre dryppes øynene med bedøvende oxybuprokain eller proxymetacain. Barnet undersøkes med indirekte oftalmoskop. Retinakamera kan brukes til dokumentasjon. Av og til kan det være behov for mild sedasjon og dette avtales på forhånd med barnelege. Både øyedråper og selve ROP-undersøkelse kan utløse bradykardi eller annen arytmi.
- Cyklopentolat kan gi bradykardi, apnetendens og forsinket ventrikkeltømming.
- Fenylefrin kan gi høyt blodtrykk og arytmi.
NB. Øyedråpe-doser som er anbefalt i denne prosedyren er lave og det er svært sjelden man ser bivirkninger. Barnet bør imidlertid uansett overvåkes i 2 timer etter første drypping.
Behandling og oppfølging
Behandling av ROP
Dersom det er behandlingsindikasjon, må denne gjennomføres så fort som mulig og innnen 3 dager. Laserfotokoagulering er standard behandling. Behandlingen ødelegger iskemisk perifer retina og senker på den måten vekstfaktornivået (i hovedsak VEGF). Dermed stopper den videre prosessen med karproliferasjon, fibrose og kontraksjon. En vanlig bivirkning er utvikling av nærsynthet.
For ROP i svært umodne netthinner (ved aggressiv ROP og ROP i sone I) har laserbehandling dårlig effekt. I denne situasjonen er injeksjoner med anti-VEGF anbefalt. Risiko for langsiktige bivirkninger ved denne behandlingen hos premature er ikke endelig klarlagt. Anti-VEGF-behandling reserveres derfor til barn med aggressiv ROP, ROP i sone I, irishyperemi, liten pupille og disig innsyn som vanskeliggjør laser og hos pasienter som ikke kan legges i narkose. Ranibizumab (Lucentis®) anbefales pga. kortere halveringstid enn bevazicumab (Avastin®) og da systemisk VEGF nivå ser ut til å være uendret etter ranibizumab (Stahl et al. 2019).
Dersom laser eller anti-VEGF gis på rett tidspunkt, angis det at ROP går i regress i 85–90 % av tilfellene. Laserbehandling er smertefull og krever intubasjonsnarkose. Prosedyren tar vanligvis 1–2 timer avhengig av hvor mye av retina som skal behandles og operatørs erfaring. Det kreves ikke steril oppdekking. Behandling med kortison øyedråper anbefales første postoperative uke.
Synsoppfølging av premature etter at de er skrevet ut fra nyfødtavdelingen
- Premature barn, også de som ikke er behandlet for ROP, har økt risiko for refraksjonsfeil og skjeling. Foreldrene bør informeres om dette. Barna inngår i vanlig 4 års kontroll ved helsestasjon.
- Etter behandling for ROP anbefales oppfølging hos øyelege på grunn av økt risiko for netthinneløsning. I barneårene anbefales denne oppfølgingsplanen:
Etter laserbehandling: kontroll etter 1 og 2 uker og ev. rebehandling om det ikke er bedring etter 2 uker. Barnet undersøkes ukentlig til proliferasjoner har forsvunnet, så hver 2. til 3. uke til all ROP har gått tilbake. Deretter kontroll hver 3. måned til 1. års alder, 2 ganger årlig til 7 års alder og så årlig til 16 års alder.
Etter anti-VEGF-behandling: kontroller etter noen dager pga. fare for endoftalmitt. Deretter følges barnet ukentlig i 4 uker, annenhver uke til PMA 60 uker pga. fare for sent residiv, deretter hver 2. måned til 1 års alder, 2 ganger årlig til 7 års alder og så årlig til 16 års alder. - Barn med nevrologiske symptomer vurderes individuelt og kan henvises for tettere oppfølging hos øyelege.
Referanser
- Chiang M, et al. International Classification of Retinopathy of Prematurity, Third Edition. Ophthalmology 2021;128: e51-e68.
- Early Treatment for Retinopathy of Prematurity Cooperative Group. Revised Classification for the Treatment of Retinopathy of Prematurity. Arch Ophthalmol. 2003; 121:1684-1696
- Fierson WM, et al. Screening Examination of Premature Infants for Retinopathy of Prematurity. Pediatrics. 2018;142: e20183061
- Fang JL, et al. Interventions to Prevent Retinopathy of Prematurity: A Meta-analysis. Pediatrics. 2016;137: e20153387
- Mintz-Hittner HA et al. Efficacy of Intravitreal Bevacizumab for Stage 3+ Retinopathy of prematurity. N Engl J Med. 2011; 364: 603-15.
- Stahl A et al. Ranibizumab versus laser therapy for the treatment of very low birthweight infants with retinopathy of prematurity (RAINBOW): an open-label randomised controlled trial. Lancet. 2019; 394:1551-9.
- Grottenberg BG et al. Stable incidence but regional differences in retinopathy of prematurity in Norway from 2009 to 2017. Acta Ophthalmol. 2021;99: 299-305.
- Hellgren KM et al. Ophthalmologic Outcome of Extremely Preterm Infants at 6.5 Years of Age: Extremely Preterm Infants in Sweden Study (EXPRESS). JAMA Ophthalmol. 2016:1;134: 555-62.
- Hellstrøm A, et al. Effect of Enteral Lipid Supplement on Severe Retinopathy of Prematurity A Randomized Clinical Trial. JAMA Pediatr. 2021;175: 359-67
- Hellgren G, et al. Decreased Platelet Counts and Serum Levels of VEGF-A, PDGF-BB, and BDNF in Extremely Preterm Infants Developing Severe ROP. Neonatology 2021; 118: 18–27.
- Svenske retningslinjer: https://swedeye.org/wp-content/uploads/2021/01/Nationella-guidelines-ROP.pdf
- Mitchell A, et al. Systemic Absorption of Cyclopentolate and Adverse Events After Retinopathy of Prematurity Exams. Curr Eye Res. 2016; 41:1601-7.










